Мешок амбу своими руками
Добавил пользователь Алексей Ф. Обновлено: 06.10.2024
Вентиляция легких – неотъемлемый процесс газообмена в организме. Вследствие воздействия на дыхательную систему некоторых негативных факторов, человек может утратить способность дышать самостоятельно. Во избежание смертельного исхода, ему проводится искусственная вентиляция легких, пока он не восстановит способность к автономному дыханию.
Основными задачами ИВЛ являются протезирование внешнего дыхания и нормализация показателей газообмена.
Показания и противопоказания к проведению ИВЛ
Показания делятся на относительные и абсолютные.
Под абсолютными понимают такие ситуации, когда проведение ИВЛ осуществляется немедленно, поскольку она является единственным способом спасти жизнь пациента и продолжать поддерживать в нем жизненные функции.
Абсолютные показания:
- остановка дыхания, длительное апноэ;
- клиническая смерть и другие тяжелые патологии;
- выраженная гиповентиляция легких;
- предагональные состояния;
- острое повреждение легких;
- астматический статус, требующий интубации;
- острый респираторный ацидоз;
- признаки респираторного дистресса.
Под относительными понимают такие ситуации, при которых состояние больного резко ухудшается из-за проблем с дыханием, но незамедлительной ИВЛ не требует, поскольку угрозы жизни пациента нет.
Относительные показания:
- цианоз, изменение цвета кожи вследствие нарушения дыхания;
- хроническая форма обструкции легких;
- неустойчивость показаний артериального давления;
- одышка;
- угроза развития острой дыхательной недостаточности.
Противопоказаний к проведению ИВЛ нет, однако относительные противопоказания могут быть связаны с методами и режимами искусственной вентиляции легких.
Методы ИВЛ
Все методы ИВЛ разделяются на 2 группы в зависимости от вида воздействия на грудную клетку: внешнего воздействия и посредством вдувания в легкие дыхательной смеси (или внутреннего воздействия).

Успех реанимации во многом зависит от времени, прошедшего с момента остановки кровообращения до начала реанимации.
Показанием к проведению реанимационных мероприятий является состояние клинической смерти. Среди основных причин клинической смерти, требующих проведения реанимации ведущими являются: внезапная остановка кровообращения, обтурация дыхательных путей, гиповентиляция, апноэ, кровопотеря и повреждение мозга. Клиническая смерть — это период между жизнью и смертью, когда нет видимых признаков жизни, но еще продолжаются жизненные процессы, дающие возможность оживления организма. Длительность этого периода при обычной температуре тела составляет 5 – 6 минут, после чего развиваются необратимые изменения в тканях организма. В особых условиях (гипотермия, фармакологическая защита) этот период продлевается до 15—16 минут.
Признаками клинической смерти являются:
1. Остановка кровообращения (отсутствие пульсации на магистральных артериях) ;
2. Отсутствие самостоятельного дыхания (нет экскурсий грудной клетки) ;
3. Отсутствие сознания;
4. Широкие зрачки;
5. Арефлексия (нет корнеального рефлекса и реакции зрачков на свет):
6. Вид трупа (бледность, акроцианоз).
При проведении реанимации выделяется 3 стадии и 9 этапов. Символичная аббревиатура реанимационных мероприятий – первые буквы английского алфавита – подчеркивает принципиальную важность методичного и последовательного выполнения всех этапов.
Стадия I — элементарное поддержание жизни. Состоит из трех этапов:
A (airway open) — восстановление проходимости дыхательных путей;
В (breath for victim) — экстренная искусственная вентиляция легких и оксигенация;
С (circulation his blood) — поддержание кровообращения.
Стадия II — дальнейшее поддержание жизни. Заключается в восстановлении самостоятельного кровообращения, нормализации и стабилизации показателей кровообращения и дыхания. Стадия II включает в себя три этапа:
D (drug) — медикаментозные средства и инфузионная терапия;
Е (ECG) — электрокардиоскопия и кардиография;
F (fibrillation) — дефибрилляция.
Стадия III — длительное поддержание жизни в постреанимационном периоде. Заключается в послереанимационной интенсивной терапии и включает этапы:
G (gauging) — оценка состояния;
Н (human mentation) восстановление сознания;
I — коррекция недостаточности функций органов.
В настоящем пособии мы подробно разберем лишь I стадию реанимационных мероприятий (А, В, С), оставив остальные стадии и этапы для подробного изучения на следующих курсах.
Итак, этап А – восстановление проходимости дыхательных путей. При возникновении неотложных состояний проходимость дыхательных путей часто нарушена из-за западения языка, который прикрывает вход в гортань и воздух не может попасть в легкие. Кроме того, у больного в бессознательном состоянии всегда существует опасность аспирации и закупорки дыхательных путей инородными телами и рвотными массами.
1) запрокидывание (гиперэкстензия) головы,
2) выдвижение нижней челюсти вперед,
3) открывание рта. Для этого II— V пальцами обеих рук захватывают восходящую ветвь нижней челюсти больного около ушной раковины и выдвигают ее с силой вперед (вверх), смещая нижнюю челюсть таким образом, чтобы нижние зубы выступали впереди верхних зубов. При этой манипуляции происходит растяжение передних мышц шеи, за счет чего корень языка приподнимается над задней стенкой глотки.
При обструкции дыхательных путей инородным телом пострадавшему следует придать положение лежа на боку и в межлопаточной области произвести 3—5 резких ударов нижней частью ладони. Пальцем очищают ротоглотку, пытаясь удалить инородное тело, затем делают попытку искусственного дыхания. Если нет эффекта, производят попытку восстановления дыхательных путей приемом Греймлиха – форсированным надавливанием на живот. При этом ладонь одной руки прикладывают к животу по средней линии между пупком и мечевидным отростком. Вторую руку кладут поверх первой и надавливают на живот быстрыми движениями вверх по средней линии. После обеспечения проходимости дыхательных путей приступают к следующему этапу реанимации.
Этап В – искусственное дыхание. Искусственное дыхание — это вдувание воздуха или обогащенной кислородом смеси в легкие пациента, выполняемое без или с применением специальных устройств, то есть временное замещение функции внешнего дыхания. Выдыхаемый человеком воздух содержит от 16 до 18% кислорода, что позволяет его использовать для искусственного дыхания при проведении реанимации. Следует отметить, что у больных с остановкой дыхания и сердечной деятельности происходит спадение легочной ткани, чему в значительной степени способствует проведение непрямого массажа сердца. Поэтому необходимо проводить при массаже сердца адекватную вентиляцию легких. Каждое вдувание должно занимать 1—2 секунды, поскольку при более длительном форсированном вдувании воздух может попасть в желудок. Вдувание надо производить резко и до тех пор, пока грудная клетка пациента не начнет заметно подниматься. Выдох у пострадавшего при этом происходит пассивно, благодаря создавшемуся повышенному давлению в легких, их эластичности и массе грудной клетки. Пассивный выдох должен быть полным. Частота дыхательных движений должна составлять 12—16 в минуту. Адекватность искусственного дыхания оценивается по периодическому расширению грудной клетки и пассивному выдыханию воздуха.
Вспомогательную вентиляцию используют на фоне сохраненного самостоятельного, но неадекватного дыхания у больного. Синхронно вдоху больного через 1—3 дыхательных движения производится дополнительное вдувание воздуха. Вдох должен быть плавным и по времени соответствовать вдоху больного. Надо отметить, что восстановление самостоятельного дыхания быстро восстанавливает все остальные функции. Это связано с тем, что дыхательный центр является водителем ритма для мозга.
Этап С – поддержание кровообращения. После остановки кровообращения в течение 20 – 30 минут в сердце сохранены функции автоматизма и проводимости, что позволяет восстановить его насосную функцию. Независимо от механизма остановки сердечной деятельности, немедленно должна быть начата сердечно-легочная реанимация для предупреждения развития необратимого поражения тканей организма (мозга, печени, сердца и др. ) и наступления биологической смерти. Основной целью массажа сердца является создание искусственного кровотока. Следует понимать, что сердечный выброс и кровоток, создаваемый наружным массажем сердца, составляет не более 30% от нормы и только 5% нормального мозгового кровотока. Но, как правило, этого бывает достаточно для поддержания жизнеспособности центральной нервной системы во время сердечно-легочной и церебральной реанимации при условии достижения достаточной оксигенации организма на протяжении нескольких десятков минут. На догоспитальном этапе применяют только непрямой, или закрытый, массаж сердца (т. е. без вскрытия грудной клетки). Резкое надавливание на грудину ведет к сжиманию сердца между позвоночником и грудиной, уменьшению его объема и выбросу крови в аорту и легочную артерию, т. е. является искусственной систолой. В момент прекращения давления грудная клетка расправляется, сердце принимает объем, соответствующий диастоле, и кровь из полых и легочных вен поступает в предсердия и желудочки сердца. Ритмичное чередование сжатий и расслаблений в какой-то мере заменяет работу сердца, т. е. выполняется один из видов искусственного кровообращения. Техника проведения непрямого массажа сердца состоит в следующем. Больного укладывают на твердую ровную горизонтальную поверхность на спину (рис. 50). Проведение непрямого массажа сердца на панцирной кровати не имеет смысла – больной должен быть уложен на пол. Проводящий массаж
располагается сбоку от больного и кладет свои ладони (одну на другую) на нижнюю треть грудины выше основания мечевидного отростка на 2 – 3 см.
Следует обращать внимание на то, что на грудине располагается не вся ладонь, а только ее проксимальная часть в непосредственной близости к запястью (рис. 51). Собственно непрямой массаж сердца заключается в ритмичном (80 в минуту) надавливании на грудину пациента. При этом грудина должна опускаться не менее чем на 5 – 6 см.
Следует обращать внимание на то, что для правильного выполнения массажа руки следует почти полностью распрямить в локтевых суставах и давление на грудину производить всей массой туловища. Во многих руководствах рекомендуется начинать непрямой массаж сердца однократным сильным ударом в грудину больного, поскольку часто причиной нарушения сократимости миокарда является фибрилляция и прекардиальный удар способен купировать аритмию.
Собственно последовательность действий при сердечно-легочной реанимации следующая. Вариант I – реанимация проводится одним человеком:
- если пострадавший без сознания, ему максимально запрокидывают голову, поддерживая подбородок, чтобы рот был слегка приоткрыт. В случае необходимости выдвигают нижнюю челюсть. При подозрении на повреждение шейного отдела позвоночника используют умеренное запрокидывание головы только для поддержания проходимости дыхательных путей. Проверяют наличие самостоятельного дыхания (прослушивание и ощущение потока воздуха у рта, носа пострадавшего, наблюдение за экскурсией грудной клетки) ;
- если пострадавший не дышит, производят два глубоких раздувания легких (грудная клетка должна подняться). Каждое раздувание производят сравнительно медленно с течение 1-2 сек, затем делают паузу для осуществления полного пассивного выдоха;
- прощупывают пульс на сонной артерии (5-10с). При наличии пульса продолжают вентиляцию с частотой около 12 раздуваний в 1 мин у взрослых (одно раздувание каждые 5 с), 15 вдуваний в 1 мин у детей (около 4 с) и 20 вдуваний в 1 мин (одно каждые 3 с) у младенцев;
- если пульс отсутствует, приступают к непрямому массажу сердца;
- осуществляют 15 сдавлений грудины с частотой 80-100 в 1 мин. После 15 сдавлений производят два раздувания легких и продолжают чередовать 15 надавливаний на грудину с двумя раздуваниями легких;
- грудину прижимают к позвоночнику примерно на 4-5 см у взрослых, 2, 5-4 см у детей младшего возраста и 1-2 см у младенцев. Через каждые 1-3 мин проверяют восстановление спонтанного пульса.
Вариант II – реанимацию проводят два человека:
Реанимирующим следует находится с противоположных сторон пострадавшего, чтобы легче меняться ролями, не прерывая реанимации.
- если пострадавший без сознания, реаниматор (производящий вентиляцию) запрокидывает ему голову;
- если пострадавший не дышит, первый реаниматор делает два глубоких раздувания легких;
- проверяет пульс на сонной артерии;
- если пульс отсутствует, второй реаниматор начинает сдавление грудины с частотой 80-100 в 1 мин, первый реаниматор, проводящий вентиляцию, делает одно глубокое раздувание легких после каждых 5 компрессий грудины; во время раздувания легких второй реаниматор делает кратковременную паузу;
- затем продолжают чередование 5 надавливаний на грудину с одним раздуванием легких до появления самостоятельного пульса.
Признаками эффективности проводимого массажа являются сужение ранее расширенных зрачков, исчезновение бледности и уменьшение цианоза, пульсация крупных артерий (прежде всего сонной) соответственно частоте массажа, появление самостоятельных дыхательных движений. Непрямой массаж сердца не прекращают на срок более 5 с, проводить его следует до момента восстановления самостоятельных сердечных сокращений, обеспечивающих достаточное кровообращение. Показателем этого будут определяемый на лучевых артериях пульс и повышение систолического АД до 80-90 мм. рт. ст. Отсутствие самостоятельной деятельности сердца при несомненных признаках эффективности проводимого массажа есть показание к продолжению реанимации. Проведение массажа сердца требует достаточной выносливости; желательна смена массирующего каждые 5-7 мин, проводимая быстро, без нарушения ритмичности массажа сердца.
1. При возможности, лучше производите ИВЛ через S-образный воздуховод, или воздуховод любой другой конструкции (см. рис. 25, 26).
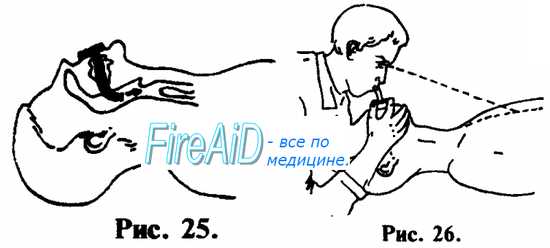
2. Если нет воздуховода, используйте прокладку из 2-х слоев марли, но не более. При 3—4 и более слоях марли, проведение ИВЛ будет затруднительно чисто физически. То же самое можно сказать и в отношении попыток производить ИВЛ, используя в качестве прокладки носовой платок или любую другую материю.

Если реаниматор действует в одиночку, отношение частоты сдавливаний грудной клетки к темпу ИВЛ должно составлять 15:2. В этих случаях проверяют пульс после завершения четырех циклов ИВЛ, а затем каждые 2—3 мин. Не стремитесь делать ИВЛ в режиме максимальных вдохов и выдохов в сочетании с большой частотой. Это чревато возникновением осложнений уже у реаниматора.
На фоне усиленной искусственной гипервентиляции, да еще в сочетании с естественным волнением за судьбу больного, может очень быстро развиться декомпенсированный дыхательный алкалоз с кратковременной потерей сознания, что создаст дополнительные трудности членам реанимационной бригады.
При проведении ИВЛ у детей, учитывая небольшое расстояние между носом и ртом, следует сразу захватывать своими губами рот и нос пострадавшего, частота дыхания должна быть не менее 18—20 в 1 мин., с соответствующим уменьшением дыхательного обьема (ориентиром частоты дыхания и дыхательного объема могут служить величины нормы для конкретного возраста).

Предотвращению раздувания желудка при отсутствии интубации трахеи способствует поддержание дыхательных путей в открытом состоянии не только во время вдоха (медленное выполнение которого обеспечивает реаниматор), но и во время пассивного выдоха. Несмотря на это, раздувание желудка все же возможно, особенно если реаниматор один (в одиночку непрерывно поддерживать дыхательные пути в открытом состоянии невозможно).
В стремлении уменьшить растяжение желудка нельзя надавливать на область эпигастрия (это вызывает рвоту, если желудок наполнен). Вместо этого продолжают основные реанимационные мероприятия, уделяя особое внимание правильному проведению ИВЛ. Для проведения ИВЛ можно использовать дыхательный мех (мешок Амбу). Он улучшает физиологические параметры ИВЛ (пострадавший получает атмосферный воздух, не выдыхаемый; бесспорно, этот способ более гигиеничен). Трахеостомия ургентно не выполняется, т. к. даже самый высококлассный специалист быстрее, чем за 3 мин., ее не сделает.

- Респиратор N95 (добавить полнолицевой защитный экран, если возможно).
- Хирургическая маска поверх респиратора N95.
- Защитные очки, лицевой щиток (предпочтительной является полная защита лица).
- Одноразовый костюм с капюшоном или одноразовым халатом.
- То, что прикроет вашу шею, если нет капюшона.
- Одноразовая шапочка при отсутствии капюшона.
- Две пары перчаток (одна пара под защитный костюм (предпочтительно с длинными манжетами, вторая пара — сверху).
- Обувь должна легко дезинфицироваться — помните об этом.
Все перечисленное не имеет какой-либо доказательной базы (на данный момент нет стратегий, основанных на тех или иных исследованиях).
Лицевые кислородные маски
Данная стратегия наиболее часто рекомендовалась в статьях/записях, но, на мой взгляд, может являться худшим из имеющихся вариантов. Чтобы получить достаточный FiO2, вам нужно будет увеличивать скорость подачи воздушной смеси, и я не могу сказать, какое влияние это окажет на аэрозолизацию выдоха пациента.
Неинвазивная вентиляция легких (НИВЛ) с положительным давлением
Применение данной методики сопровождается рисками аэрозолизации, связанными с использованием негерметичных однопатрубочных дыхательных контуров, при этом выдох пациента производится в окружающую среду. Однако использование двухпатрубочных контуров с двумя вирусными фильтрами делает систему герметичной при условии проведения НИВЛ в помещении с отрицательным давлением. Использование НИВЛ возможно во время проведения апнойной оксигенации. Применяйте НИВЛ в режиме CPAP/PSV, оставьте PSV на уровне 0 cmH2O, добавляйте ПДКВ только в том случае, если сатурация пациента не достигает целевых значений при FiO2 100 %.
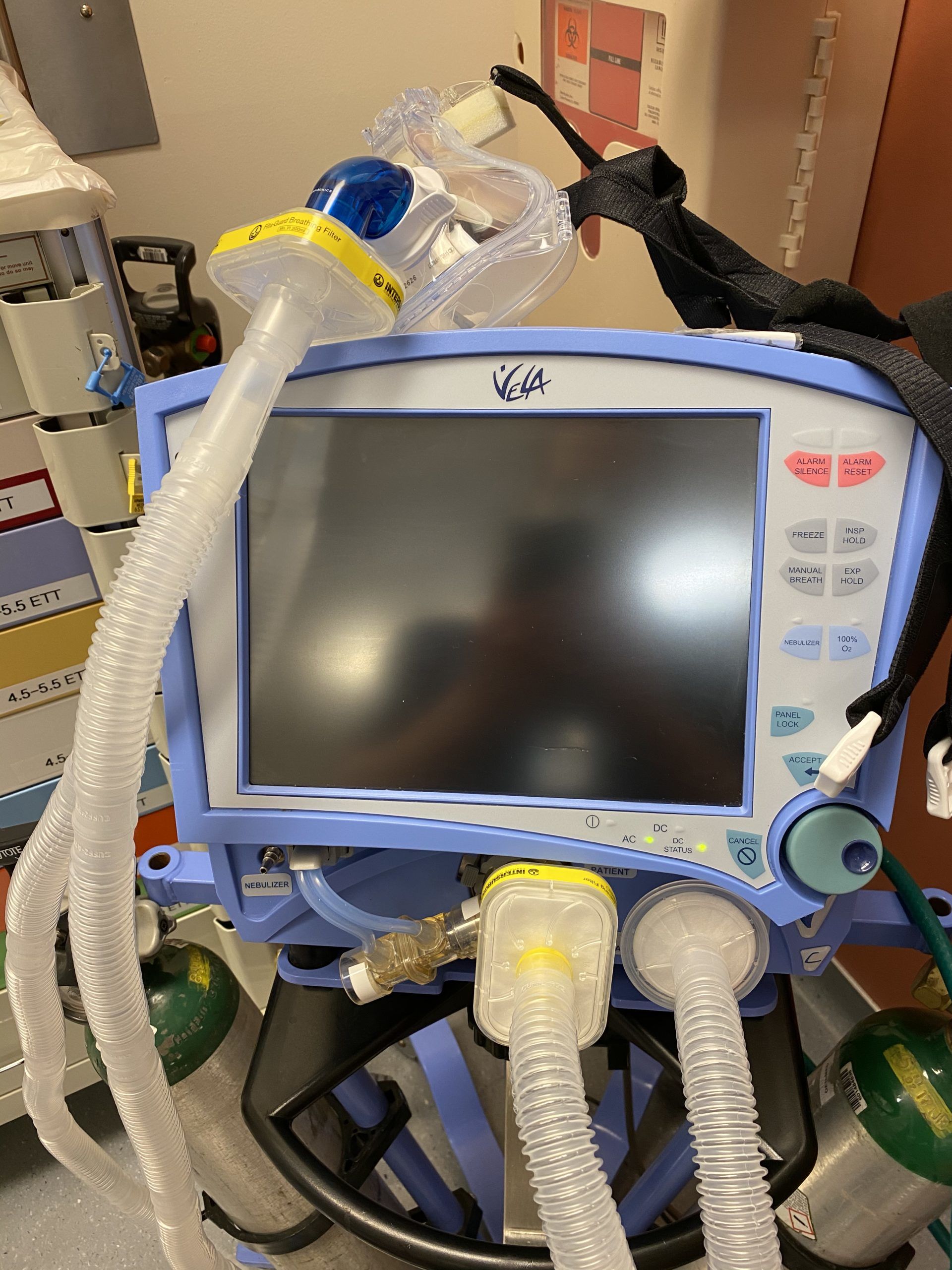
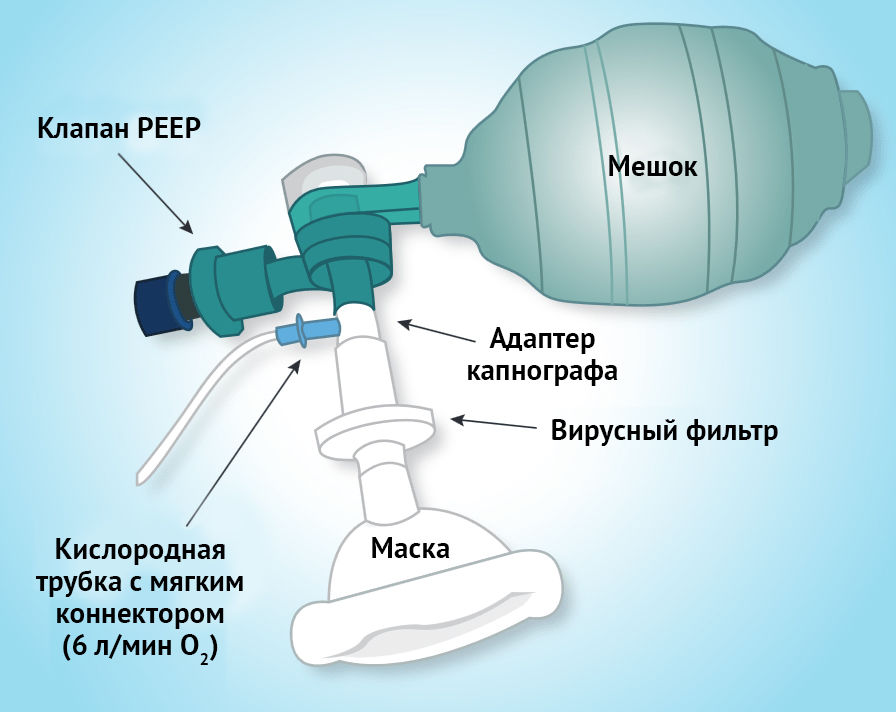
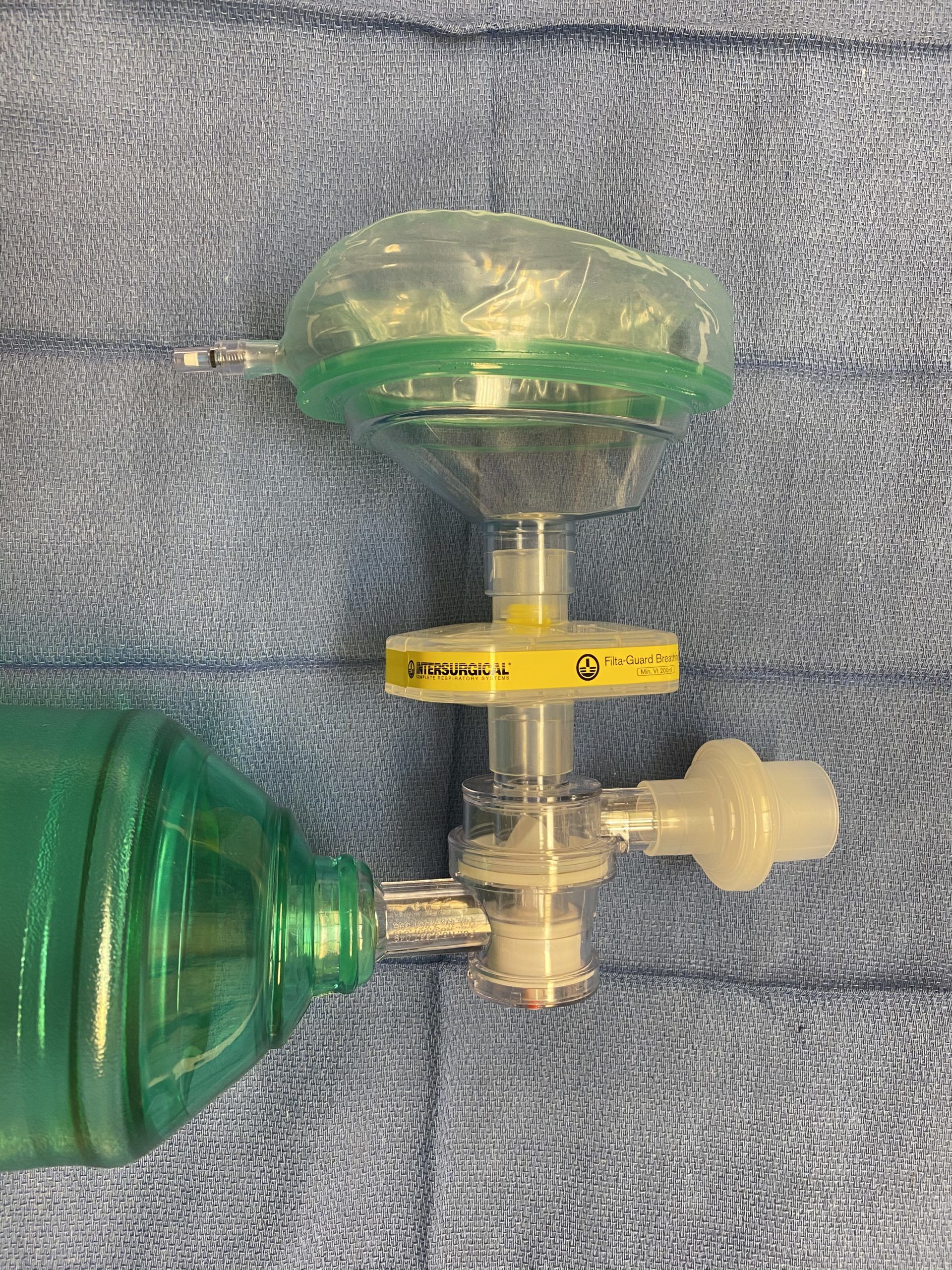
Использование мешка Амбу с вирусным фильтром
Оптимальная преоксигенация
На первом видео показана преоксигенация с использованием носовых канюль, на втором — без них (утечка практически отсутствует).
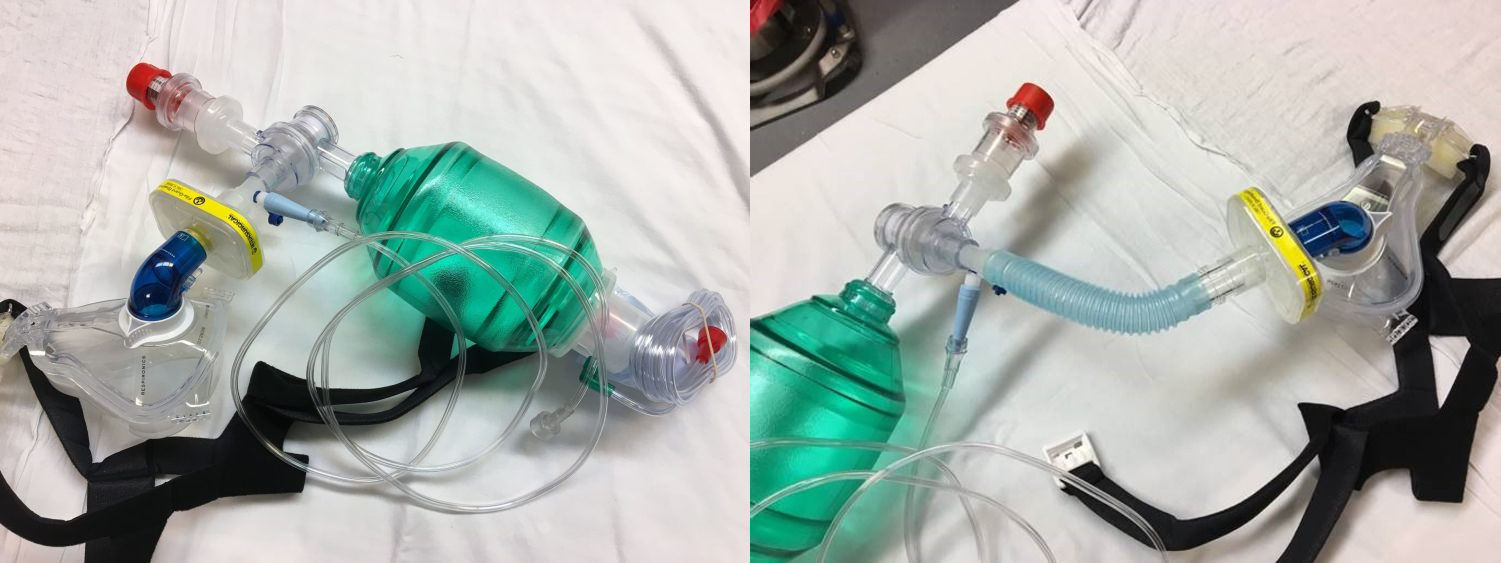
На 2 картинке - SetUp c 22 мм коннектором и гофрированным удлинителем
EMCrit-CPAP-SetUp
Уилсон Лэм в своем видео рассказывает о сборке данного устройства.
Усовершенствованное использование трехходового инфузионного крана
На видео я показал возможность соединения кислородных трубок с этим краном, однако очевидно, что происходит утечка кислорода. Билл Мерфи, экстраординарный медик, написал мне, как усовершенствовать данное соединение. Отрежьте толстую часть кислородного контура. Вам нужно будет поработать с кислородными контурами, которые имеются в вашей больнице, чтобы найти лучшее место для среза. Как только вы разберетесь с утечкой, вы сможете сделать герметичное соединение без универсальной трубки к адаптеру Люэра.

Специальные адаптеры
Вы можете использовать специальные адаптеры для подключения кислорода.

!NB Когда вы будете готовы к интубации, перед снятием маски отключите мешок Амбу от вирусного фильтра, чтобы сбросить давление в системе.
Видео демонстрирует, что мешок Амбу сам по себе не обеспечивает достаточный поток, и даже при использовании интенсивных потоков не повышает риски аэрозолизации для пациента и персонала.
Свидетельство Джорджа Ковача об эффективности использования этой установки при проведении апнойной оксигенации.
Стейси Тёрнер показывает различные варианты использования оборудования.
Помимо вышеуказанного набора, вам понадобится видеоларингоскоп, средняя либо большая (в зависимости от пациента) BiPAP-маска и лекарства.
Стратегия интубации
- С целью ускорения процесса интубации держите постоянную связь с коллегой, который находится неподалеку и сможет вам помочь при необходимости.
- При проведении быстрой последовательной интубации предпочтительным гипнотиком является кетамин; если пациент ввиду определенных причин не сможет перенести преоксигенацию, немедленно вводите кетамин для проведения отсроченной последовательной индукции (ОПИ).
- Проведение реоксигенации (только при необходимости!) мешком Амбу или респиратором с вирусным фильтром на линии выдоха может проводиться обычной маской или ларингеальной маской. С целью контроля утечки и обеспечения безопасности персонала и пациента при проведении реоксигенации капнограф должен находиться за вирусным фильтром (лучшим вариантом является апнойная CPAP реоксигенация — см. видео выше).
- Интубацию должен проводить наиболее опытный специалист.
- Используйте видеоларингоскоп с одноразовым бужем, чтобы максимизировать успех интубации.
- Визуализируйте специальную метку на ЭТТ с целью подтверждения положения трубки за голосовой щелью и минимизации дополнительных действий, и, как следствие, рисков аэрозолизации.
- Вирусный фильтр надевается на ЭТТ после раздувания манжеты до начала проведения вентиляции.
- Верификацию положения ЭТТ следует проводить с помощью капнографии, а не аускультации
- Проводите респираторную поддержку согласно рекомендациям ARDSnet.
- Необходима срочная консультация реаниматолога или врача-интенсивиста, если для поддержания нормального уровня оксигенации пациента необходимы уровни ПДКВ выше 20 см вод. ст.
- При проведении ИВЛ с использованием ЭТТ или при трахеостоме должен быть установлен вирусный фильтр с целью предотвращения распространения аэрозоля при отсоединении респиратора.
- При проведении санации используйте закрытые системы.
Как использовать небулайзер, если мы действительно считаем, что это хорошая идея
- Не используйте небулайзер в ситуациях, при которых возможно применение дозированного ингалятора.
- Подходит для пациентов с низким риском заражения COVID-19 (например, пациент с ХОБЛ или астматик с кашлем без других тревожных клинических признаков).
- Следует использовать только в помещениях с отрицательным давлением.
- Необходимо следующее оборудование:
• маска для НИВЛ
• универсальный адаптер 15х22 мм
• сам небулайзер
• вирусный фильтр
Обновление:
Учитывая, что эпидемия COVID-19 переросла в пандемию, использование небулайзеров — не самая лучшая идея. Применяйте дозированные ингаляторы или парентеральный способ введения лекарственных средств. Помните, что при условии безопасности вышеупомянутого метода вы теряете один вирусный фильтр и маску для НИВЛ после проведения процедуры. Подумайте о сохранении данных ресурсов на момент декомпенсации состояния пациента.
Вирусные фильтры
- Во всех вышеописанных разделах упоминаются фильтры.
- В нашей клинике мы используем фильтры Intersurgical Filta-Guard с процентом вирусной фильтрации 99,999 %.
- В вашем отделении должны быть аналогичные фильтры.
- Вы должны быть уверены в том, что используемые в вашей больнице вирусные фильтры эффективны в отношении COVID-19.
Иногда риски аэрозолизации выше, чем при интубации.
Обсудите план со своими коллегами.
С целью пережатия ЭТТ используйте либо мягкий зажим, либо разъемное зажимное кольцо, либо ленту на ЭТТ (если отсоединить ЭТТ проксимально относительно вирусного фильтра, можно не использовать зажим).
Поставьте вентилятор в режим ожидания или отсоедините линию вдоха.
Исследование, демонстрирующее, что ЭКМО зажимы наиболее эффективны для этих целей.

Читайте также:
 webdonsk.ru
webdonsk.ru