Тест лахмана коленного сустава как сделать
Добавил пользователь Дмитрий К. Обновлено: 06.10.2024
Целью исследования является обоснование алгоритмов диагностики и лечения больных с передней нестабильностью коленного сустава. В исследовании принимали участие 133 пациента мужского и 73 – женского пола, средним возрастом 37 ± 12,1 года. Всем пациентам проводилось клиническое обследование, включающее оценку по 100-бальной шкале хирургии крестообразных связок коленного сустава J. Lysholm и J. Gillguist. Пациенты обследованы и пролечены в соответствии с разработанными алгоритмами, в основу которых положены клинические тесты и оригинальные дополнительные функциональные исследования. Разработанный нами дифференцированный подход к выбору имплантатов для протезирования передней крестообразной связки, с учётом их положительных и отрицательных свойств, позволяет восстановить стабильность коленного сустава и минимизировать возможные рецидивы и осложнения. Полученные результаты позволяют оптимизировать диагностику и улучшить исходы лечения при рассматриваемой патологии.

1. Ахпашев А.А., Королёв А.В., Загородний Н.В., Щеголева Н.Н., Гнелица Н.Н. Несостоятельность аутотрансплантата передней крестообразной связки // VII конгресс РАО. –2002. – С. 12–13.
2. Котельников Г.П., Чернов А.П., Измалков С.Н. Нестабильность коленного сустава // Самара: Самарский дом печати, 2001. – С. 230.
4. Пицын И.А., Евстратов В.Г., Беляев Д.В. Использование артроскопии для динамической верификации достоверности УЗ диагностики внутрисуставной патологии при травмах и заболеваниях коленного сустава // VII конгресс РАО. – 2002. – С. 75–76.
5. Трачук А. П. Основы диагностической артроскопии коленного сустава / А. П. Трачук, В. М. Шаповалов, Р. М. Тихилов. – СПб.: Правда, 2000. – С. 60–62.
6. Трофимова Т.Н., Карпенко А.К. МРТ-диагностика травмы коленного сустава. – СПб.: Издательский дом СПбМАПО, 2006. – С. 67.
7. Шумада И.В. Диагностика и лечение дегенеративно-дистрофических поражений суставов / И.В. Шумада, О.Я. Суслова, В.И. Стецула. – Киев-1: Здоровья, 1990. – С. 200.
Крупные суставы являются важным элементом, обеспечивающим стато-локомоторную функцию организма, поэтому нарушение их стабильности неизбежно приводит к нарушению функционирования всего опорно-двигательного аппарата. Коленный сустав, в связи с анатомическими и биомеханическими особенностями, является одним из ключевых и в то же время наиболее уязвимым суставом в человеческом организме. Чаще всего встречаются повреждения передней крестообразной связки, которые по результатам исследований ряда авторов [3], далеко не во всех случаях приводят к развитию нестабильности коленного сустава, особенно при парциальных повреждениях. Причины сохранения стабильности связаны с различной степенью функциональной нагрузки на сустав и зависят от состояния динамических стабилизаторов, прежде всего от силы и тонуса окружающих мышц. В связи с широким внедрением в практику артроскопии и ее высокой диагностической информативностью в отношении повреждений ПКС прослеживается тенденция к недооценке дополнительных неинвазивных методов обследования [4]. Нередко это приводит к гипердиагностике разрывов ПКС, а при обнаруженных частичных повреждениях – к резекции фрагментов связки с ее последующим тотальным замещением [2]. Зачастую, показания к протезированию ПКС устанавливаются без учёта возможной компенсации нестабильности и степени адаптации пациента. Отсутствие дифференцированного подхода к лечению данной категории пациентов определяет высокий процент неудовлетворительных результатов [1]. В процессе лечения и обследования больных с передней нестабильностью коленного сустава мы столкнулись с рядом проблем, требующих аргументированного решения. В частности с отсутствием чётких алгоритмов, учитывающих все доступные методы диагностики с индивидуальным функциональным акцентом. Актуальным остается вопрос рационального выбора материалов при протезировании передней крестообразной связки. На наш взгляд, обоснование алгоритмов диагностики и оперативного лечения с индивидуальным подбором имплантата при повреждениях ПКС с учетом степени нестабильности коленного сустава позволит повысить качество обследования данной категории пациентов и улучшить результаты лечения.
Цель исследования: обоснование алгоритмов диагностики и оперативного лечения при повреждениях ПКС с учетом степени нестабильности коленного сустава.
Материал и методы исследования
Результаты исследования и их обсуждение
На этапе первичного обращения больного с жалобами на переднюю нестабильность коленного сустава, мы применяем разработанный нами лечебно-диагностический алгоритм (рис. 1).
При выявлении у пациента жалоб на неустойчивость в коленном суставе нами проводится рентгенография коленных суставов в 2-х проекциях для выявления изменений костного скелета. Далее заинтересованный сустав исследуется на магнитно-резонансном томографе. По данным исследования пациенты с полным разрывом крестообразной связки планируются на оперативное лечение. Остальные пациенты делятся на 2 группы. Первая группа с выявленными явлениями парциального повреждения передней крестообразной связки и вторая группа с отсутствием патологии связки при исследовании. Обследование первой группы продолжается на установке МРТ открытого контура, который позволяет в процессе сканирования коленного сустава проводить тест Лахмана, т.е. удерживать голень в состоянии напряжения кпереди – функциональное МРТ. Где оценивается смещение голени по отношении к бедру кпереди в мм. Одновременно с этим мы получаем информацию о морфологической структуре передней крестообразной связки и других компонентов коленного сустава в состоянии напряжения. Это позволяет выделить пациентов с компенсированными явлениями нестабильности (смещение менее 10 мм), им будет предложен курс восстановительного лечения – ЛФК, электростимуляция и т.д. Пациентам с некомпенсированной формой нестабильности предлагается оперативное лечение [3]. Второй группе пациентов, с отсутствием повреждений ПКС при МРТ исследовании, проводится функциональная рентгенография обоих коленных суставов. Если при исследовании выявляется асимметрия, то им проводится функциональная МРТ, если нет, то пациенты направляются на курс ЛФК.
При выборе тактики оперативного лечения больных с передней нестабильностью коленного сустава нами использован разработанный алгоритм оперативного лечения больных с передней нестабильностью коленного сустава (рис. 2).
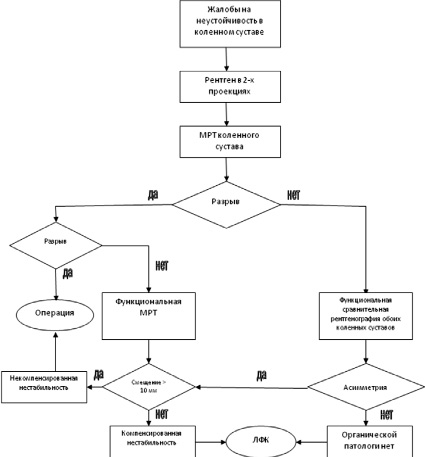
Рис. 1. Лечебно-диагностический алгоритм при передней нестабильности коленного сустава с использованием функционального магнитно-резонансного исследования
При выборе материала для связки, прежде всего, учитываются свойства различных материалов. Поскольку синтетическая связка более прочная, но менее эластичная, т.е. при выраженной нестабильности может появляться разрушение костных каналов материалом связки с рецидивом явлений нестабильности. Но в то же время, технология не требует забора собственных тканей, что уменьшает травматизацию конечности, снижает время оперативного вмешательства в условиях ишемии, а так же сокращает сроки реабилитации [2]. Поэтому данную методику мы использовали у пациентов без выраженных явлений нестабильности (до 10 мм). Синтетическая связка хорошо стабилизирует сустав, не оказывая при этом чрезмерные нагрузки на костные каналы. В остальных случаях при нестабильности более 10 мм, когда стабилизация сустава связана с повышенными нагрузками на трансплантат, мы производим пластику связки из собственных тканей по технологии BTBили ST, в зависимости от качества участка тканей, используемых для забора. Связки из собственных тканей обладают наиболее физиологичными прочностными и эластическими свойствами, но требуют затраты времени для забора трансплантата и перестройки его в процессе реабилитации до 12 и более месяцев [2, 3].
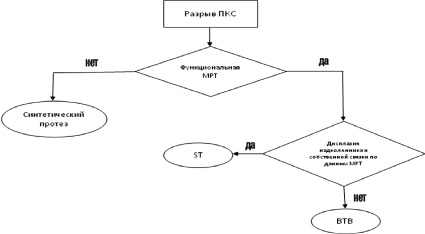
Рис. 2. Алгоритм оперативного лечения больных с передней нестабильностью коленного сустава
С применением разработанных алгоритмов нами обследовано и пролечено 206 пациентов. Шестидесяти двум из них проведено оперативное вмешательство с установкой синтетического протеза связки в 29 случаях, в тридцати трёх – установлен трансплантат из собственных тканей. У 147 пациентов был выявлен частичный разрыв передней крестообразной связки, а у 42 – полный. У 17 пациентов структурных изменений связки не выявлено. Все прошли курс восстановительного лечения.
При обращении и через 6 месяцев состояние пациентов, прошедших консервативное лечение, оценивалось по шкале хирургии крестообразных связок коленного сустава J. Lysholm и J. Gillguist. Результаты отражены в табл. 1.
Результаты консервативного лечения пациентов с передней нестабильностью коленного сустава
В данной разделе мы хотим подробно остановиться на основных вопросах, касающихся особенностей диагностики повреждений передней крестообразной связки, а также рассмотреть технические особенности наиболее информативных клинических тестов. Как правило, причиной диагностических ошибок являются не только трудности обследования пациентов (особенно в остром периоде травмы), но и погрешности в тактике и технике выполнения клинических тестов. С нашей точки зрения, целенаправленное исследование коленного сустава позволяет в большинстве случаев не только своевременно диагностировать повреждения передней крестообразной связки, но и предположить локализацию и характер её повреждения.
ТЕСТ ПЕРЕДНЕГО "ВЫДВИЖНОГО ЯЩИКА" (ПВЯ) направлен на диагностику повреждений передней крестообразной связки (ПКС) и основан на пассивном смещении голени кпереди. Тест следует выполнять в положении пациента лежа на спине, при согнутом под углом 60 и 90° коленном суставе. Обязательно тестирование сустава в трех положениях голени: нейтральном, наружной и внутренней ротации. Положительным следует считать тот тест, при котором смещение голени кпереди увеличивается более чем на 5 мм.
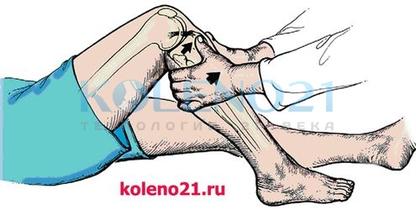
Схема выполнения теста переднего выдвижного ящика
Положительный тест ПВЯ (+++) при внутренней ротации голени, свидетельствующий о повреждении ПКС и обоих менисков
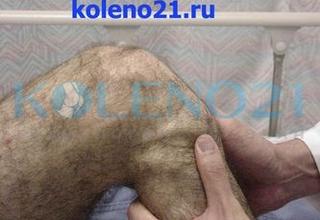
Положительный тест ПВЯ (+++) при нейтральном положении голени
Следует помнить, что тест ПВЯ может быть положительным при выраженной гипотрофии четырехглавой мышцы бедра и без повреждения ПКС, что доказывает необходимость сравнительного исследования обоих коленных суставов.
В ряде случаев тест ПВЯ может быть отрицательным, что чаще связано с чисто механическими причинами: рефлекторным спазмом мышц конечности при выраженном болевом синдроме, блокадой сустава оторванным фрагментом мениска или свободным хондромным телом.
Для правильной интерпретации теста ПВЯ важно понимать биомеханику связочно-капсульного аппарата коленного сустава при различных положениях голени. Так, при наружной ротации голени в положении сгибания сустава под углом 90° происходит натяжение медиальных стабилизаторов (в то время как задняя крестообразная связка расслабляется), которые могут препятствовать смещению голени кпереди. При внутренней ротации голени медиальные стабилизаторы расслабляются, и их тормозящее действие прекращается. Напряженная в этом положении ЗКС также может мешать точному представлению о степени повреждения ПКС.
Особые трудности могут возникать при диагностике изолированных частичных повреждений ПКС, когда неповреждённый пучок связки, в положении нейтральной ротации препятствует переднему смещению голени. В этих случаях выполнение теста ПВЯ в двух положениях ротации голени позволит изменить биомеханику сохранившегося пучка связки, и более достоверно определить разрыв ПКС.
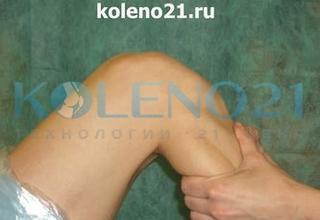
ТЕСТ LACHMAN является разновидностью теста ПВЯ. Он наиболее информативен для оценки состояния ПКС при невозможности сгибания коленного сустава до 90° и является одним из основных в комплексной клинической диагностике передней нестабильности коленного сустава. Особую ценность этот тест несет в случаях острых травм сустава. Тест Lachman выполняется в положении пациента лежа на спине при сгибании колена под углом в 15-30°. Исследователь располагается со стороны травмированного коленного сустава. Одноименной с поврежденной конечностью рукой он захватывает верхнюю треть голени, а другой рукой - нижнюю треть бедра, после чего производятся попытки смещения голени кпереди, а бедра кзади. При имеющемся повреждении ПКС и достаточном расслаблении мышц происходит отчетливо видимое и ощущаемое смещение голени кпереди.
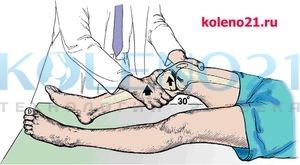
Схема выполнения теста Lachman
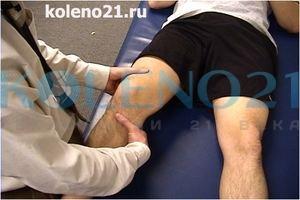
Техника выполнения теста Lachman
При выполнении этого теста могут быть допущены ошибки. Так, внутренняя ротация голени может препятствовать её смещению кпереди, что неизбежно приведёт к диагностическим ошибкам. В то же, время по аналогии с тестом ПВЯ, наружная ротация голени будет способствовать большей информативности теста.
Pivot-shift тест наиболее информативен при изолированном повреждении ПКС. Сегодня этот тест признан одним из основных, для диагностики и документирования хронической передней нестабильности коленного сустава.
Pivot-shift тест проводится в положении больного лежа на спине. Исследователь поднимает стопу исследуемой конечности и создаёт внутреннюю ротацию голени с одновременным ее отведением. При имеющемся повреждении ПКС происходит подвывих латерального мыщелка большеберцовой кости кпереди. Сустав медленно сгибается. Тест считается положительным, если при угле сгибания коленного сустава в 20-30° отчетливо ощущается смещение (вправление) мыщелка кзади.
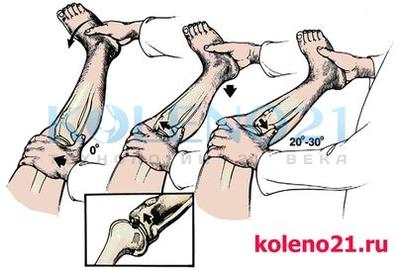
Схема выполнения pivot-shift теста
АКТИВНЫЙ ДИНАМИЧЕСКИЙ ТЕСТ ПЕРЕДНЕГО ВЫДВИЖНОГО ЯЩИКА основан на переднем смещении голени при активном сокращении четырехглавой мышцы бедра. Этот тест наиболее информативен при хронической нестабильности коленного сустава. Он выполняется в положении пациента лежа на спине при согнутом на 90? коленном суставе и нейтральном положении голени. При активных сокращениях четырехглавой мышцы бедра происходит переднее смещение голени. Важно помнить, что далеко не все пациенты могут продемонстрировать этот тест. Как правило, активный динамический тест ПВЯ бывает положительным у пациентов с хорошим тонусом ЧГМБ.
Артроскопия
является наиболее информативным методом диагностики повреждений коленного сустава, позволяющим с наибольшей точностью определить характер разрыва или отрыва передней крестообразной связки, диагностировать сопутствующие повреждения менисков, хряща и др. Информативность артроскопии по данным мировой литературы приближается к 100 %.
2013-2022 © Все права защищены. Любое копирование материала преследуется по закону.
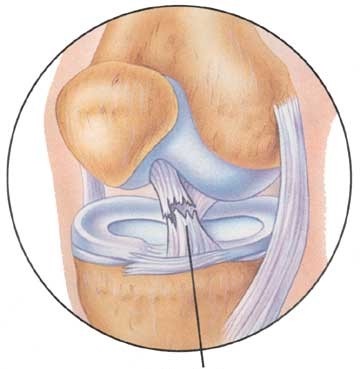
Повреждение передней крестообразной связки коленного сустава
Передняя крестообразная связка (ПКС) является одним из главных внутрисуставных стабилизаторов коленного сустава.
Механизм повреждения ПКС:
Наиболее частым механизмом разрыва ПКС является ротационный подворот в колене при фиксированной голени, т.е. происходит скручивание в колене. Такая ситуация не редкость при занятиях игровыми видами спорта (футбол, баскетбол, волейбол). С каждым годом растет частота повреждения ПКС при занятиях горнолыжным спортом: падение-разворот в колене - лыжа не отстегнулась…
Другой причиной травмы ПКС является боковой удар в колено (например, в футболе или в контактном виде спорта (карате)).


Достаточно часто во время травмы передней крестообразной связки пациенты отмечают слышимый хруст в колене. Как таковой боли разорванная передняя крестообразная связка не дает. Болевой синдром в коленном суставе связан с травмой других внутрисуставных структур (разрыв менисков, внутрисуставные переломы и т.д.), которые могут быть в комбинации с повреждением ПКС.
В ортопедической практике часто встречается так называемая триада: повреждение передней крестообразной связки + повреждение внутренней боковой связки + повреждение медиального мениска.
Что делать сразу после травмы колена:
- Постараться адекватно оценить ситуацию.
- Ни в коем случае не надо продолжать занятия спортом, это может повлечь за собой дополнительную травматизацию в коленном суставе.
- Ограничить движение в коленном суставе, не наступать на ногу.
- Зафиксировать колено хотя бы эластичным бинтом.
- Обязательны холодовые аппликации: надо положить на колено лёд или другой замороженный продукт. Холодовые аппликации надо делать по 20-30 минут, несколько раз с интервалом - 1 час.
- Обязательно обратиться к врачу.
Клиническая картина
При разрыве передней крестообразной связки точный диагноз поставит только опытный врач, который непосредственно занимается травмами коленного сустава. Иногда в поликлиниках ставят обычный ушиб колена и отправляют домой, что является недопустимым…
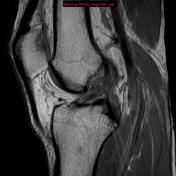
Врач тщательным образом должен провести клинический осмотр коленного сустава. Обязательно оценивается наличие отека колена, выпота (жидкости) в коленном суставе. Поверяются менисковые тесты, связочные тесты.
При любой травме колена в обязательном порядке проводится рентгенография коленного сустава. На рентгенограмме передняя крестообразная связка не визуализируется, видны только костные структуры. Рентген проводится только целью исключения костной травмы (перелом).
УЗИ - совершенно неэффективный метод диагностики повреждения передней крестообразной связки.
Наиболее оптимальным методом диагностики разрыва передней крестообразной связки является магнитно-резонансная томография (МРТ) коленного сустава.
Лечение:
Практика показывает, что многие пациенты, получив разрыв крестообразной связки коленного сустава, не сразу обращаются к врачу, считая, что само пройдет… Но не проходит: сохраняется отек сустава, боли, нестабильность колена. В большинстве случаев обращение к специалисту происходит через 1-2 месяца после полученной травмы коленного сустава.
Некоторые пациенты пытаются проводить консервативное лечение, которое заключается в закачивании мышц бедра, тем самым отмечая, что колено становится стабильным. Но это самообман.
Какие бы не были накаченные мышцы бедра, внутрисуставная нестабильность коленного сустава сохраняется. К сожалению, констатирую факт: разрыв передней крестообразной связки самостоятельно не срастается. Поврежденная передняя крестообразная связка не выполняет свои функции, и это приводит к хронической передней нестабильности коленного сустава, что в свою очередь влечет за собой появление артроза с постоянной болью и необратимым разрушением коленного сустава.
Оперативное лечение направлено на стабилизацию коленного сустава и заключается в проведении артроскопической пластики передней крестообразной связки.
Артроскопическая реконструкция передней крестообразной связки – высокотехнологичная операция.
Во время операции изначально проводится артроскопическая диагностика коленного сустава с целью оценки состояния передней крестообразной связки. Наиболее часто выявляется отрыв передней крестообразной связки от бедренной кости. Наряду с диагностикой ПКС проводится тщательный осмотр всего сустава и оценивается состояние менисков, задней крестообразной связки, суставного хряща и т.д.
При подтвержденном разрыве ПКС приступают ко второму этапу операции - непосредственно пластики передней крестообразной связки. Целесообразно заметить, что сшить поврежденную связку невозможно, необходима реконструкция ПКС, т.е. создание новой передней крестообразной связки.
Для этого используют трансплантаты передней крестообразной связки. Существуют аутотрансплантаты (из своих собственных тканей) и аллотрансплантаты (синтетические).
На сегодняшний день в артроскопической хирургии отдают предпочтение аутотрансплантатам. Существует несколько видов аутотрансплантатов: из связки надколенника (BTB), из сухожилия четырехглавой мышцы бедра, из сухожилий подколенной и нежной мышц (HAMSTRING). В своей практике предпочтение отдаем аутотрансплантату ПКС из сухожилий подколенной и нежной мышц, поскольку данный трансплантат соответствует всем прочностным характеристикам связки, возможны различные варианты фиксации, и это наименее травматичный метод реконструкции передней крестообразной связки.
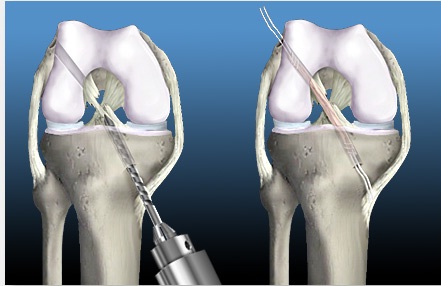
После забора трансплантата с помощью специальных направителей формируются каналы в большеберцовой и бедренной кости. Через созданные костные каналы проводится новая связка и производится ее фиксация. Для фиксации используем различные конструкции: ENDO-BUTTON, система RIGID-FIX, система BIO-INTRAFIX, интерферентные винты BIO-RCI.


После стабилизации трансплантата обязательно проводится артроскопический контроль изометричности новой связки.
Длительность операции 1,5-2 часа, операция заканчивается дренированием коленного сустава (вакуумная дренажная система Редон (B.BRAUN)) , на послеоперационные раны накладываем косметический шов.
С целью тромбопрофилактики обязательно фиксируем нижние конечности или эластичными бинтами или используем послеоперационный компрессионный трикотаж. Оперированное колено фиксируем ортезом (тутором). Ходьба разрешена только с помощью костылей без нагрузки на оперированную ногу.
Нахождение в стационаре клиники - 2 суток. Стационарное лечение проводится под круглосуточным динамическим контролем врачей ортопедов, реаниматологов, терапевтов и заключается в проведении антибактериальной, противовоспалительной, антикоагуляционной и симптоматической терапии.
Дальнейшее наблюдение и лечение проводится амбулаторно.
РЕКОМЕНДАЦИИ ПАЦИЕНТУ ПОСЛЕ АРТРОСКОПИЧЕСКОЙ ПЛАСТИКИ ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ

ЛИЧНЫЙ
КАБИНЕТ

ЗАПИСЬ НА ПРИЁМ
Время приёма звонков

Разрыв крестообразных связок
Частой причиной болей в коленном суставе является нестабильность сустава, вызванная разрывом передней крестообразной связки. В коленном суставе находятся 2 крестообразные связки - передняя и задняя, названные так из-за того, что расположены крест-накрест. Их функция - стабилизировать коленный сустав от смещения голени кпереди (передняя крестообразная связка) и кзади (задняя крестообразная связка). При этом передняя крестообразная связка является менее прочной и поэтому рвется в 15-30 раз чаще, чем задняя.
Причины разрыва крестообразных связок
Чаще всего разрыв передней крестообразной связки - результат спортивной травмы, хотя иногда данная травма может произойти при менее значительной нагрузке. Это частое повреждение коленного сустава, например, в США ежегодно происходит около 200 тысяч таких травм, из них в 100 тысячах случаев проводится оперативное лечение - пластика передней крестообразной связки.
Диагностика разрыва передней крестообразной связки
Установить разрыв передней крестообразной связки может врач травматолог-ортопед.
Для диагностики имеет значение:
Наличие травмы коленного сустава , после которой появились отек и боли в суставе;
Боль - характер боли зависит от сроков после травмы. В первые дни - это постоянная боль при движениях и нагрузке, ограничение движений. После стихания острых явлений формируется нестабильность, и боли уже появляются при резких движениях в коленном суставе, при занятиях спортом. Характерно сохранение ноющей боли в коленном суставе в течение некоторого времени после эпизода нестабильности. Часто на фоне нестабильности происходят повторные травмы коленного сустава, уже с разрывом мениска - тогда к клинике нестабильности будут присоединяться боли, вызванные разрывом мениска;
Отек сустава - почти всегда есть в остром периоде травмы ( гемартроз - кровь в полости сустава). В дальнейшем на фоне развившейся нестабильности периодически также возникает отек сустава из-за накопления избыточной суставной жидкости (синовит);
Рентгенография - необходимое исследование. Несмотря на то, что рентген не показывает связки, он может выявить другие причины боли в суставе: артроз, внутрисуставные тела, переломы и т.п.;
МРТ коленного сустава (магнито-резонансная томография) - наиболее точный метод диагностики внутрисуставных поражений, поскольку позволяет увидеть поврежденную связку и зону разрыва. Кроме того, на МРТ позволяет увидеть другие возможные причины болей в суставе: разрывы менисков, других связок, поражение хряща и т.д.;
Лечение разрывов крестообразных связок
Лечение зависит от давности разрыва крестообразной связки. По срокам после травмы можно выделить свежие, несвежие и застарелые разрывы.
Свежий разрыв (острый период травмы ) - первые несколько дней после травмы, когда есть сильная боль в суставе, ограничение движений, гемартроз. В остром периоде травмы лечение направлено на снятие боли и отека сустава. Для этого на область коленного сустава прикладывают лёд, проводят пункцию сустава с выкачиванием крови (при большом количестве крови в суставе), ограничивают нагрузки, проводят иммобилизацию конечности с использованием гипсовой лонгеты или жесткого наколенника.
Несвежий разрыв (подострый период травмы) - следующие 3-5 недель, когда острые явления спадают. Жалобы те же, но выражены все слабее. Принципы лечения те же, происходит постепенное восстановление подвижности сустава, уменьшение отека и болей.
Застарелый разрыв (хроническая нестабильность сустава) - острые и подострые посттравматические явления в суставе стихают, и на первый план выходит недостаточность функции порванной связки (формируется нестабильность сустава). При наличии нестабильности производится хирургическое лечение - пластика передней крестообразной связки. Если пациент не испытывает выраженных неудобств из-за нестабильности, либо имеются противопоказания к операции, то возможно консервативное лечение.
Консервативное лечение разрыва крестообразных связок
Лечение застарелых разрывов зависит от степени нестабильности и функциональных запросов пациента. Если деятельность не связана с активными нагрузками и нестабильность сустава не создает неудобств в повседневной жизни, то рекомендуется ограничение нагрузки, исключение рывковых и челночных движений и ношение наколенника на время нагрузок.
Следует помнить, что нестабильность в коленном суставе создает условия для дальнейших травм внутрисуставных структур (мениски, другие связки). Кроме того, нестабильность в суставе усиливает износ суставного хряща и ускоряет развитие деформирующего артроза.
Хирургическое лечение разрыва крестообразных связок
Разорванную крестообразную связку невозможно сшить. Поэтому производится ее замещение - пластика передней крестообразной связки. Для этого используются аутотрансплантаты (из своих собственных сухожилий - подколенные сухожилия, собственная связка надколенника, сухожилие четырехглавой мышцы) либо синтетические протезы связки.
В результате операции достигается 2 цели: возвращается прежняя физическая активность и уменьшается риск осложнений (артроз, разрыв мениска и т.п.). Подавляющее большинство спортсменов возвращаются к прежним спортивным нагрузкам.
Коленный сустав фиксируется в специальном ортезе (наколеннике с шарнирами) в течение нескольких недель. Проводятся занятия ЛФК (лечебной физкультурой), постепенная разработка движений в коленном суставе.

Читайте также:
 webdonsk.ru
webdonsk.ru