Новокаиновая блокада седалищного нерва как сделать
Добавил пользователь Дмитрий К. Обновлено: 07.09.2024
РАДИКУЛОПАТИЯ L5-S1 (защемление седалищного нерва)
Радикулопатия представляет собой заболевание периферической нервной системы из-за воспаления или защемления корешков спинного мозга позвоночника. Как правило, болезнь сопровождается сильной болью, снижением мышечной силы и расстройством чувствительности. Этой патологии подвержено практически все население планеты. Поэтому разговор о ней имеет первостепенную важность.
Радикулопатии разделяются на несколько видов на основании двух критериев. Первый – механизм возникновения, второй – местонахождение больного корешка.
- Шейная от С1 до С7 (cervicalis)
- Грудная от Т1 до Т12 (thoracalis),
- Поясничная от L1 до L5 (lumbalis),
- Крестцовая от S1 до S5 (sacralis).
- Полирадикулопатия - то есть охватывающая несколько отделов позвоночника.
Радикулопатия L5 - S1 описывает собой такое явление, как защемление седалищного нерва (Nervus ischiadicus) – одного из самых протяженных в организме человека, который составлен волокнами L4, L5, S1 позвонков. Начинаясь от пояснично-крестцового сплетения, он далее расходится по двум направлениям – большеберцовых и малоберцовых нервов. Отвечает за иннервацию нижних конечностей и при защемлении и приводит к ограничению их движения.
Чаще других заболеванию подвержены рабочие, связанные с тяжелым физическим трудом, а также лица, постоянно пребывающие в сырости или воде (землекопы, водопроводчики).
ДИАГНОСТИКА
- рентгенография – в целях изучения костных деформаций и обнаружения дегенеративных изменений в виде снижения высоты межпозвонкового пространства и остеофитов;
- магнитно-резонансная томография – для определения состояния спинномозгового мозга и конского хвоста, область межпозвонкового отверстия, мягких структур, в частности, хрящевой ткани, локализацию и размер грыжи диска;
- электронейромиография – для анализа функционирования мышечных волокон. Именно этот способ особо важен в дифференциальной диагностике неврогенных и первично-мышечных болезней и при планировании оперативного вмешательства;
- игольчатая электромиография – для выявления степени поражения нерва и состояния корешков спинного мозга.
ЭТИОЛОГИЯ
- Острые и хронические инфекции;
- Интоксикации;
- Переохлаждения;
- Травмы;
- Врожденные аномалии позвоночника;
- Приобретенные дефекты позвоночного столба: спондилиты, спондилез, спондилолистез, спондилоартрит, спондилоартроз;
- Синдром грушевидной мышцы;
- Новообразования позвоночника.
- Ласега – человек не в состоянии медленно поднять ногу распрямленной. При поражении корешков L 5 и S1 появляется резкая боль в момент достижения угла 30-40 градусов, исчезая при сгибании ноги в коленном и тазобедренном суставах;
- Леррея (симптом посадки) –заболевание не позволяет больному сесть с выпрямленными конечностями;
- Сикара – усиление болевого синдрома по ходу малоберцового нерва при движении стопы;
- Турина – боль в икроножной мышце при сгибании большого пальца ноги;
- проба Венгерова – напряжение мышц живота при поднятии разогнутой ноги вверх из положения лежа.
В случае игнорирования заболевания, либо небрежного отношения к комплексности лечебных мер радикулопатия L5-S1 может перейти в хронический радикулит с ярко выраженным болевыми ощущениями, и даже привести к параличу нижних конечностей.
Терапия радикулопатии L5 - S1 – защемления седалищного нерва.
Мы считаем, что лечить нужно не "остеохондроз" (рентгенологические изменения), а болевой синдром и ограничения подвижности.
Обычно для блокады применяют местный анестетик, например, новокаин или лидокаин. Также врачи используют глюкокортикоиды – гормональные препараты, которые подавляют воспаление и боль. Комбинация анестетика с гормональным препаратом помогает добиться более выраженного и продолжительного эффекта.
Блокады более эффективно снимают боль по сравнению с обезболивающими препаратами из группы НПВС, они помогают улучшить состояние быстро и надолго – от нескольких часов до нескольких месяцев.
Блокада – это не только лечебная, но и диагностическая процедура. Она помогает выявить источник боли. Врачи часто сталкиваются с ситуациями, когда жалобы пациента и данные обследования не соответствуют друг другу, и не удается установить точный диагноз. Например, пациент может жаловаться на боли, а компьютерная томография и МРТ не обнаруживают каких-либо патологических изменений. Зачастую в таких сложных случаях помогают разобраться именно диагностические блокады. Если после инъекции боль прошла, значит, источник проблемы находится именно там, куда введено лекарство.
При каких заболеваниях назначают блокады?
Блокады показаны при различных патологиях позвоночника, которые приводят к сильной боли, нарушениям движений и чувствительности, вегетативным расстройствам. Процедуру проводят при остеохондрозе, межпозвонковых грыжах, спондилоартритах, радикулитах, плекситах люмбаго, ишиасе и пр.
Куда вводят лекарство?
Когда врач выбирает вид блокады, лекарственные препараты, количество процедур и интервалы между ними, он должен учитывать такие факторы, как интенсивность боли, характер и длительность течения заболевания, наличие тех или иных неврологических расстройств, индивидуальные особенности пациента. Если решено использовать только один препарат, то блокаду называют однокомпонентной, а если сочетание разных препаратов – многокомпонентной. Иногда к анестетикам и гормонам добавляют витамины, АТФ, лидазу и другие препараты.
Лекарство можно вводить в разные места, в зависимости от этого выделяют несколько разновидностей блокад:
- Паравертебральные – препарат вводят рядом с позвоночником. Это самый распространенный вид блокад. В зависимости от того, куда именно вводят лекарство, паравертебральная блокада может быть подкожной, внутрикожной, периневральной, мышечной, корешковой, дугоотростчатых суставов позвонков.
- Эпидуральные (перидуральные) – препарат вводят в пространство, которое находится внутри позвоночного канала, между надкостницей и твердой мозговой оболочкой, окружающей спинной мозг. При этом лекарство поступает к нервным корешкам.
- Межреберные – препарат вводят в промежуток между соседними ребрами, возле грудины, позвоночника или сбоку.
- Блокада седалищного нерва – лекарство вводят в области крестца, там, где проходит седалищный нерв. При поражении этого нерва (как правило, в результате остеохондроза или межпозвонковой грыжи) возникает ишиас – боль по задней поверхности ноги, которая может распространяться от ягодицы до стопы.
- При определенных состояниях проводят блокады нижней косой мышцы головы, мышц лопатки, субдельтовидную блокаду (лекарство вводят под дельтовидную мышцу рядом с плечевым суставом).
Как проводят процедуры?
Когда кончик иглы достигает нужного места, вводят всю дозу анестетика и других препаратов. Спустя некоторое время боль должна отступить.
Это безопасно?
Блокады – безопасная процедура, если ее проводит опытный врач с соблюдением всех правил. Осложнения встречаются редко, и их возникновение, как правило, говорит о том, что доктор что-то сделал неправильно:
- Если лекарство попадает в кровеносный сосуд, возникает шум в ушах, головокружение, тошнота, пациент становится возбужденным.
- Если игла проткнула сосуд, на коже останется синяк.
- При нарушении правил асептики и антисептики в месте инъекции может возникнуть нагноение.
- У некоторых пациентов в ответ на введение препарата развивается аллергическая реакция. Иногда это можно предвидеть, иногда – нет.
- Если игла попала в нерв, она может повредить его, возникнут неврологические расстройства – нарушение движений, чувствительности.
- Если ввести большой объем раствора с препаратами, он может сдавить нерв.
Блокады нельзя проводить, если известно, что у пациента аллергия на анестетик, при гнойных процессах в месте, где планируется выполнять инъекцию, при острых инфекционных заболеваниях. Относительные противопоказания: психические расстройства, прогрессирующие заболевания нервной системы, тяжелые расстройства со стороны внутренних органов, беременность, сахарный диабет.
Лечебный эффект блокад позвоночника
Поясничный отдел позвоночника - это чрезвычайно хорошо сформированная структура костей, суставов, нервов, связок и мышц, работающих вместе, которая обеспечивает функциональные характеристики этого отдела позвоночного столба. Однако эта сложная структура восприимчива к травмам и боли. Но боли в пояснице могут иметь различный генез и качественная диагностика имеет большое значение для выбора тактики лечения.
При лечении боли в пояснице, как правило, используются консервативные методики лечения, такие как медикаменты, физиотерапия, ЛФК.
Блокада при болях в пояснице является одним из безопасных методов, как лечения, так и диагностики. Если инъекция обеспечивает облегчение боли в области, в которую вводится, вполне вероятно, что эта конкретная область является источником проблемы. Инъекции являются терапевтическими в том случае, если они могут обеспечить временное облегчение от боли.
Лекарственные препараты

При большинстве инъекций в позвоночник используется местный анестетик (лидокаин), который вызывает анестезию в зоне введения.
Лидокаин - быстродействующий препарат и эффект которого длится в течение нескольких часов. Вот почему лидокаин чаще всего используется как диагностический инструмент, а не как анальгетик длительного действия .
Бупивакаин (Маркаин) - другой тип анестетика, который можно использовать для блокады. Действие его начинается позже, но длительность анестезии дольше чем у лидокаина .
Кортизон - сильный противовоспалительный стероидный препарат. Он обычно вводится вместе с местным анестетиком, чтобы уменьшить воспаление в патологической области. Кортизон является препаратом длительного действия, благодаря медленному высвобождению. Кортизон может начинать действовать в течение нескольких дней после инъекции, но эффект может продолжаться в течение нескольких месяцев. Иногда для усиления эффекта кортизон и анестетик смешивают с наркотическими препаратами, такими как морфин или фентанил. Существует несколько различных типов спинальных инъекций, которые врач может рекомендовать, в зависимости от характера и местоположения боли.
Типы инъекций
Эпидуральная стероидная инъекция (ESI)
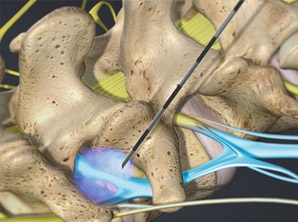
При введении в эту область, лекарство свободно перемещается вверх и вниз по позвоночнику, и воздействует на нервные корешки и внешнюю оболочку фасеточных суставов вблизи области инъекции. Например, если инъекция проводится в поясничном отделе позвоночника, лекарство обычно будет воздействовать на всю нижнюю часть позвоночника. Эпидуральные инъекции используются для лечения корешковой боли, вызванной раздражением нервов. Этот тип боли обычно вызван грыжами или спинальным стенозом. Эпидуральные инъекции также полезны, когда основной проблемой является артрит фасеточных суставов в разных областях позвоночника. Лекарство покрывает наружную поверхность суставов и всасывается в полость суставов. Этот тип инъекции уменьшает воспаление в суставе. Инъекция иногда направлена на маленькие нервы, которые снабжают суставы. Возможно, потребуется серия из нескольких эпидуральных инъекций в течение нескольких недель. Существует три различных способа выполнения эпидуральных инъекций:
- Каудальная блокада - это эпидуральная инъекция, которая проводится через сакральный промежуток (пространство ниже поясничного отдела позвоночника около вашего крестца). Инъекция проводится в эпидуральное пространство. Этот тип блокады обычно воздействует на спинномозговые нервы в конце спинного канала около крестца. Этот пучок нервов называется cauda equina. Одним из преимуществ такого типа инъекций является меньшая вероятность прокола дуральной оболочки.
- Транслюмбарная блокада - является наиболее распространенным способом выполнения эпидуральной инъекции. Этот тип инъекции выполняется путем введения иглы между двумя позвонками со спины. Игла вставляется ??между остистыми отростками двух позвонков.
- Трансфораминальная блокада - является селективным типом ESI в область определенного нервного корешка. Фораминальный канал представляют собой небольшое отверстие между позвонками, через которые нервные корешки выходят из спинного канала и входят в тело. Путем введения лекарств вокруг определенного нервного корня, врач может определить, является ли этот нервный корешок причиной проблемы. Этот тип ESI используется чаще всего в диагностических целях, обычно в области шеи.
Инъекция в фасеточный сустав
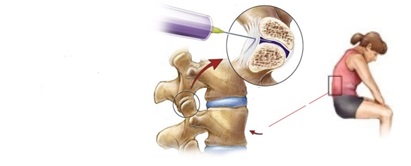
Инъекция в фасеточный сустав используется для локализации и лечения боли в пояснице, вызванной проблемами с этими суставами. Эти суставы расположены по бокам позвонков в позвоночнике. Они соединяют позвонки вместе и позволяют позвоночнику двигаться с гибкостью.
Инъекция в фасеточный сустав, возможно, является лучшим способом диагностики фасеточного синдрома. Суставы, которые выглядят ненормальными на рентгеновском снимке, могут быть безболезненными, в то время как суставы, которые выглядят нормально, могут стать источником боли. Это довольно простая процедура с небольшим риском. Если инъекция в фасеточный сустав блокирует боль, то врач может убедиться в том, что проблема обусловлена именно патологией этого сустава.
Используемый препарат для блокады также уменьшает воспаление, которое происходит в суставе при артрите и дегенерации суставов. При выполнении инъекции фасеточного сустава важно убедиться, что инъекция проводится непосредственно в фасеточный сустав. Для точного попадания в сустав используется рентгеновский контроль с помощью флюороскопии, что позволяют врачу точно попасть в сустав .
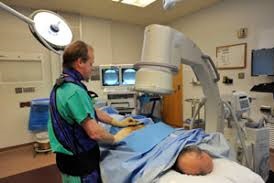
Существует два типа блокад фасеточного сустава:
- Взаимозависимые инъекции непосредственно в сустав, чтобы заблокировать боль и уменьшить воспаление.
- Блокада нервов, которая поможет определить, действительно ли сустав является источником боли, так как проводится блокирование маленьких нервов, которые соединяются с суставом.
Инъекции в крестцово-подвздошные суставы
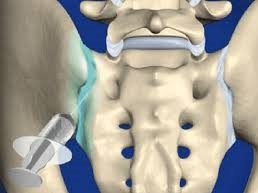
Боль в пояснице нередко ассоциирована с проблемами в крестцово-подвздошных суставах. Иногда инъекция лидокаина в этот сустав может помочь врачу определить, является ли он источником боли. Если же после введения анестетика в сустав боль не исчезает, то, скорее всего, боль имеет другую причину. Но если боль немедленно уходит, это указывает на то, что проблема именно с этим суставом . В этом случае, врач может также вводить кортизон в сустав перед удалением иглы. Кортизон добавляется для лечения воспаления от артрита. Инъекция обычно дает временное облегчение в течение нескольких недель или месяцев. Как правило, инъекции в КП соединение проводятся под визуальным контролем с помощью флюороскопического оборудования или компьютерной томографии.
Дифференциальные инъекции нижних конечностей
Различные типы инъекций в определенные области нижних конечностей могут помочь врачу найти причину боли. Боль, которая возникает из-за проблем со спиной и позвоночными нервами, может имитировать многие другие патологии. Иногда невозможно определить, связана ли боль с проблемами в позвоночнике или же обусловлена патологией тазобедренного сустава, колена или стопы. Чтобы определить, является ли один из суставов нижней конечности, такой как колено или бедро, причиной боли в пояснице, врач может рекомендовать инъекцию лекарств, таких как лидокаин, в суставы, чтобы провести анестезию области. Если после введения лидокаина боль исчезает, то, скорее всего, источник боли в этом суставе, а не в позвоночнике .
Риски, связанные со спинальными инъекциями
Когда есть определенные медицинские состояния, врач может решить, что не рекомендуется выполнять спинальную инъекцию.
- Нарушение свертывания крови. Если у пациента есть склонность к сильному кровотечению или проводится антикоагулянтная терапия, то спинальные инъекции достаточно рискованны . Врач может попросить пациента прекратить прием таких лекарств, как аспирин и ибупрофен за пять дней до инъекции, так как они влияют на свертываемость крови .
- Наличие локальной или системной инфекции может значительно увеличить риск распространения инфекции в позвоночник, вызывая менингит (воспаление мозговых оболочек). Поэтому пациент обязан сообщить своему врачу, есть ли у него инфицированные раны, фурункулы или сыпи в любой области тела. Спинальные инъекции обычно являются элективной процедурой, предлагаемой пациентам без опасных для жизни состояний. Пациенту с нестабильным медицинским состоянием необходимо лечить свое заболевание до того, как будут назначены какие-либо плановые инъекции.
Риски, связанные с эпидуральной блокадой
Врач может рекомендовать пациенту не проводить эпидуральные инъекции, если у него есть аномалии в эпидуральном пространстве позвоночника. Такие аномалии могут быть врожденными или следствием операции на позвоночнике, после которой образовались рубцы.
Наличие инфекции также является противопоказанием для эпидуральной инъекции. Инъекция стероидов, таких как кортизон, может снизить способность организма бороться с инфекциями. Кортизон не следует использовать, если в теле есть какая-либо серьезная инфекция.
Наличие диабета или застойной сердечной недостаточности является противопоказанием для проведения блокады.
Общие меры предосторожности
Необходимо учитывать определенные меры предосторожности перед тем, как будут назначены спинальные инъекции:

Иногда боль настолько сильна, что ее невозможно терпеть, каждое движение - мука. С такой болью необходимо бороться не только для облегчения состояния страдающего человека, но и для того, чтобы было возможно начать лечение. При сильной боли терапия невозможна, ведь лечение - это не пытка.
Что такое блокада?
Болевые ощущения снимаются с помощью блокады - инъекций с лекарственными средствами. В результате данной процедуры достаточно быстро отступает острая и хроническая боль, мышечный спазм.
Зачем нужна лекарственная блокада?
Как только пациенту становится лучше, начинается комплексное лечение, которое направлено на излечение заболевания и профилактику возникновения сильной боли.
Врач может назначить физиотерапию, медикаментозное лечение, массаж, мануальную терапию. В некоторых случаях сама терапия основного заболевания заключается в снятии боли, особенно если она длится несколько месяцев. В таком случае блокада может быть выполнена с помощью лекарственных средств длительного действия, они показывают высокую эффективность.
Блокада необходима для правильного лечения многих заболеваний неврологического характера. Устранение болевого синдрома - это то, с чего начинается терапия в 50% случаев. При блокаде инъекции могут вводиться в область, окружающую больной, воспаленный нерв, в его корешок или в область пораженного сустава.
При блокаде разрывается замкнутый круг, когда последствие болезни становится причиной ее прогресса. Инъекции снимают боль, а после - спазм и отек, что, в свою очередь, предупреждает появление боли после окончания действия препаратов, использовавшихся при блокаде.
Показания к блокаде
Самым основным и главным показанием к применению блокадных уколов является болевой синдром. Когда боль столь велика, что значительно ухудшается качество жизни, человек не может работать, жить, вести себя как раньше - делается блокада.
Поскольку для возникновения боли нужны причины, косвенными показателями к блокаде являются:
Как проходит блокада?
Блокада - это комплекс инъекций, уколы делаются по определенной схеме, которую врач подбирает индивидуально исходя из состояния больного, его заболевания, данных из истории болезни. Очень важно выбрать правильную схему блокады и подходящее для конкретного случая лекарство - это является залогом хорошего результата после блокады. Сделать это может только высококвалифицированный врач, который знаком со всеми нюансами проведения данной процедуры с и препаратами, рекомендованными для проведения блокады.
Частота инъекций также подбирается для каждого пациента отдельно, чаще всего блокада проводится раз в 2-3 дня.
Преимущество лекарственной блокады:
- блокада дает быстрый обезболивающий эффект, поскольку препарат вводится непосредственно в пораженную зону;
- риск развития осложнений и возникновения побочного эффекта - крайне мал. Большинство препаратов хорошо переносятся пациентами;
- блокада обладает не только анальгетическим действием, также это эффективная терапия, которая благоприятно влияет на общее состояние пациента и способствует полному излечению заболевания.
Наши специалисты

Деревянко Леонид Сергеевич
Руководитель центра диагностики и
лечения нарушений сна.
Врач - невролог высшей категории. Вертебролог. Сомнолог. Эпилептолог. Ботулинотерапевт.
Врач - физиотерапевт.
Стаж: 24 года.

Журавлёва Надежда Владимировна
Руководитель центра диагностики и лечения миастении.
Врач - невролог первой категории.
Врач - физиотерапевт.
Озонотерапевт
Стаж: 17 лет.

Дроздова Любовь Владимировна
Врач - невролог первой категории. Вертеброневролог. Озонотерапевт.
Врач - физиотерапевт.
Стаж: 18 лет.

Мизонов Сергей Владимирович
Врач - невролог. Мануальный терапевт. Остеопат.
Врач - физиотерапевт.
Стаж: 9 лет.

Грикштене Татьяна Викторовна
Врач - ревматолог высшей категории.
Стаж: 25 лет.

Огурцов Денис Александрович
Травматолог - ортопед высшей категории.
Кандидат медицинских наук.
Стаж: 24 года.

Палагин Максим Анатольевич
Врач - невролог. Сомнолог. Эпилептолог. Ботулинотерапевт.
Врач - физиотерапевт.
Озонотерапевт
Стаж: 7 лет.

Дьяченко Ксения Васильевна
Руководитель центра лечения головокружений и
нарушений равновесия.
Врач - невролог высшей категории.
Ангионевролог. Нейрореабилитолог.
Врач - физиотерапевт.
Кандидат медицинских наук.
Стаж: 20 лет.

Волкова Светлана Анатольевна
Руководитель Центра паркинсонизма и экстрапирамидных заболеваний.
Врач - невролог высшей категории.
Эпилептолог. Озонотерапевт.
Врач - физиотерапевт.
Стаж: 27 лет.

Читайте также:
 webdonsk.ru
webdonsk.ru