Как сделать опухоль на пальце
Добавил пользователь Alex Обновлено: 08.09.2024
Гигрома (ганглий) — доброкачественное образование из синовиальных оболочек, обычно локализуется в области суставов.
Причины
Точная причина появления образования неизвестна. Считается, что способствовать ее появлению могут травмы, а также физические перегрузки. Во многих случаях гигрома появляется без видимой причины, но, тем не менее, ее нужно удалить.
Симптомы, диагностика
Диагностика гигромы обычно не вызывает затруднений и ставится на основании простого осмотра. В сложных случаях образование приходится дифференцировать с костными уплотнениями и деформациями (остеофиты), а также с другими доброкачественными не содержащими жидкость образованиями (теносиновиома, гигантоклеточная опухоль и др.). В сомнительных случаях диагноз помогает уточнить УЗИ, а также рентгеновское исследование.
Лечение в Москве (хирургическое удаление гигромы руки)
Существует, также, метод раздавливания гигромы на пальце, но в связи с высокой травматичностью и болезненностью, а также с большой частотой рецидивов, в настоящее время его практически не применяют.
Панариций – острый гнойный воспалительный процесс, который локализуется в мягких тканях пальцев рук (реже – пальцев ног) и возникает на ладонной поверхности пальцев. Развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего – золотистого стафилококка), которые проникают в ткани через мелкие повреждения кожи (ссадины и мелкие ранки на руках), которые порой могут оставаться незамеченными.
Цены на услуги
Панариций – острый гнойный воспалительный процесс, который локализуется в мягких тканях пальцев рук (реже – пальцев ног) и возникает на ладонной поверхности пальцев. Гнойные воспаления на тыльной поверхности пальцев к панарициям не относятся, за исключением процессов в области ногтя.
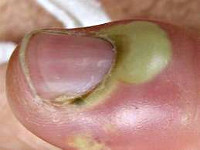
Панариций развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего – золотистого стафилококка), которые проникают в ткани через мелкие повреждения кожи (ссадины и мелкие ранки на руках), которые порой могут оставаться незамеченными. При этом наблюдаются характерный отек, покраснение и боли в области пораженного пальца. На начальных стадиях еще возможно консервативное лечение. При тяжелых формах заболевания наблюдается озноб и повышение температуры. Боли могут носить резкий, пульсирующий характер и мешать нормальному сну. На пораженном участке кисти начинает формироваться гнойник.
Все дело в том, что на ладонной поверхности пальцев расположено множество важных анатомических образований: сухожилия и сухожильные влагалища, нервы, сосуды, капсулы суставов и т. д. Подкожная клетчатка в этой области имеет особое строение. От кожи к ладонному апоневрозу идут многочисленные эластичные и прочные волокна. Кроме того, в толще клетчатки располагаются продольные пучки соединительной ткани. В результате клетчатка оказывается разделенной на мелкие ячейки, напоминающие пчелиные соты.
При формировании гнойника необходима операция, т.к. особенности строения и расположения мягких тканей в этой области, как было отмечено выше, способствуют распространению нагноения в глубину. В отсутствие надлежащего лечения вероятны серьезные осложнения, поэтому при подозрении на панариций следует незамедлительно обращаться к врачу.
Панариций чаще наблюдается у детей, а также у лиц молодого и среднего возраста – от 20 до 50 лет. По статистике, три четверти пациентов заболевают после микротравмы, полученной на производстве. Самой распространенной локализацией являются I, II и III пальцы правой кисти. Развитию панариция способствуют как внешние (охлаждение, вибрация, воздействие химических веществ), так и внутренние (ослабление иммунитета) факторы.
Классификация панарициев
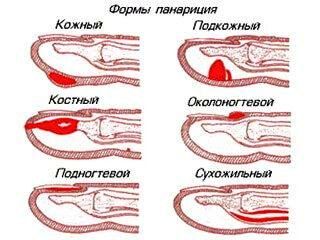
С учетом месторасположения и характера пораженных тканей выделяют следующие виды панариция:
- Кожный панариций - самая легкая форма: гнойник формируется в толще кожи.
- Околоногтевой панариций (паронихия) - воспаление локализуется в области околоногтевого валика.
- Подногтевой панариций - развивается под ногтевой пластинкой.
- Подкожный панариций - возникает в подкожной клетчатке ладонной поверхности пальцев.
- Костный панариций - отличительной особенностью является вовлечение в гнойный процесс кости.
- Суставной панариций - развивается в межфаланговых или пястно-фаланговых суставах.
- Костно-суставной панариций - обычно возникает при прогрессировании суставного панариция, когда воспаление переходит на суставные концы костей фаланг.
- Сухожильный панариций - локализуется в области сухожилия.
Предрасполагающие факторы и причины развития панариция
Непосредственной причиной возникновения панариция чаще всего становится золотистый стафилококк, который проникает в ткани через ранки, ссадины, уколы, трещины, занозы или заусенцы, чаще всего остающиеся незамеченными, т.к. выглядят настолько незначительными, что больной попросту не обращает на них внимания. Реже панариций вызывается грамотрицательной и грамоложительной палочкой, стрептококком, кишечной палочкой, протеем, а также анаэробной неклостридиальной микрофлорой и возбудителями гнилостной инфекции.
К числу внешних факторов, способствующих развитию панариция, относятся:
- систематическое охлаждение,
- увлажнение,
- вибрация,
- мацерация,
- загрязнение или воздействие раздражающих веществ.
Внутренними факторами, увеличивающими вероятность возникновения панариция, являются:
- эндокринные заболевания,
- гиповитаминозы,
- нарушения обмена веществ,
- снижение иммунитета.
Симптомы панариция
Различают симптомы панариция в зависимости от формы заболевания. Однако при любых формах наблюдается ряд общих симптомов: на начальных стадиях панариция отмечается покраснение, незначительный отек и слабые или умеренные болевые ощущения, возможно - жжение; затем отек увеличивается, боли усиливаются, становятся интенсивными, распирающими, дергающими, лишающими сна.
В области воспаления формируется гнойный очаг, который хорошо виден при поверхностных формах панариция. Формирование гнойника может сопровождаться слабостью, повышенной утомляемостью, головной болью и повышением температуры тела. Симптомы интоксикации ярче выражены при глубоких, тяжелых формах панариция (костном, суставном, сухожильном).
Кроме того, у каждой формы панариция существуют свои характерные симптомы.
Кожный панариций
Обычно возникает в области ногтевой фаланги. Кожа в этом месте краснеет, затем в центре покраснения отслаивается ограниченный участок эпидермиса. Образуется пузырь, наполненный мутной, кровянистой или серовато-желтой жидкостью, просвечивающей через кожу. Сперва боли нерезкие, затем они постепенно усиливаются, становятся пульсирующими. Эта форма панариция часто сопровождается стволовым лимфангитом, при котором на предплечье и кисти образуются красные полосы по ходу воспаленных лимфатических узлов. При неосложненном панариции общее состояние не страдает, при лимфангите возможно повышение температуры, слабость, разбитость.
Околоногтевой панариций (паронихия)
Как правило, развивается после неудачно проведенного маникюра или является осложнением заусенцев и трещин околоногтевого валика у людей физического труда. Вначале отмечается локальный отек и покраснение, затем процесс быстро распространяется, охватывая весь ногтевой валик. Достаточно быстро формируется гнойник, просвечивающий через тонкую кожу этой области. В области воспаления возникают сильные боли, нарушающие сон, однако общее состояние почти не страдает. Лимфангит при данной форме панариция наблюдается редко.
Возможно самопроизвольное вскрытие гнойника, однако его неполное опорожнение может стать причиной перехода острой формы панариция в хроническую. При прогрессировании процесса гной может прорваться под основание ногтя, распространиться в подкожную клетчатку ладонной области, на кость и даже дистальный межфаланговый сустав.
Подногтевой панариций
Подкожный панариций
Самый распространенный вид панарициев. Обычно развивается при инфицировании небольших, но глубоких колотых ранок (например, при уколе шипом растения, шилом, рыбьей костью и т. д.). Вначале появляется небольшое покраснение и локальная боль. В течение нескольких часов боль усиливается, становится пульсирующей. Палец отекает. Общее состояние пациента может как оставаться удовлетворительным, так и значительно ухудшаться. При гнойниках, находящихся под большим давлением, отмечаются ознобы и повышение температуры до 38 градусов и выше. При отсутствии лечения, недостаточном или позднем лечении возможно распространение гнойного процесса на глубокие анатомические образования (кости, суставы, сухожилия).
Костный панариций
Может развиться при инфицированном открытом переломе или стать следствием подкожного панариция при распространении инфекции с мягких тканей на кость. Характерно преобладание процессов расплавления кости (остеомиелит) над ее восстановлением. Возможно как частичное, так и полное разрушение фаланги. На ранних стадиях симптомы напоминают подкожный панариций, однако, выражены гораздо более ярко. Пациент страдает от чрезвычайно интенсивных пульсирующих болей, не может спать.
Пораженная фаланга увеличивается в объеме, из-за чего палец приобретает колбообразный вид. Кожа гладкая, блестящая, красная с цианотичным оттенком. Палец слегка согнут, движения ограничены из-за боли. В отличие от подкожного панариция при костной форме невозможно определить участок максимальной болезненности, поскольку боль носит разлитой характер. Отмечается озноб и лихорадка.
Суставной панариций
Может развиться в результате непосредственного инфицирования (при проникающих ранах или открытых внутрисуставных переломах) или распространения гнойного процесса (при сухожильном, подкожном и костном панариции). Вначале возникает небольшой отек и боль в суставе при движениях.
Затем боль усиливается, движения становятся невозможными. Отек увеличивается и становится особенно выраженным на тыльной поверхности пальца. При пальпации определяется напряжение капсулы сустава. В последующем на тыле пальца образуется свищ. Первичные панариции могут заканчиваться выздоровлением, при вторичных панарициях (обусловленных распространением нагноения с соседних тканей) исходом обычно становится ампутация или анкилоз.
Сухожильный панариций (гнойный тендовагинит)
Как и другие виды панариция, может развиться как при прямом проникновении инфекции, так и при ее распространении из других отделов пальца. Палец равномерно отечен, слегка согнут, отмечаются интенсивные боли, резко усиливающиеся при попытке пассивных движений. При давлении по ходу сухожилия определяется резкая болезненность. Покраснение может быть не выражено. Отмечается значительное повышение температуры, слабость, отсутствие аппетита. Возможны спутанность сознания и бред.
Сухожильный панариций – самое тяжелое и опасное гнойное воспаление пальца.
Это обусловлено тем, что гной быстро распространяется по сухожильным влагалищам, переходя на мышцы, кости, мягкие ткани ладони и даже предплечья. При отсутствии лечения сухожилие полностью расплавляется, и палец теряет свою функцию.
Диагностика панариция
Диагноз выставляется на основании жалоб пациента и клинических симптомов болезни. Для определения формы панариция и уточнения локализации гнойника проводится пальпация пуговчатым зондом.
Для исключения костного и суставного панариция выполняют рентгенографию. При этом следует учитывать, что, в отличие от костного панариция, при суставной форме заболевания изменения выявляются не сразу и могут быть слабо выраженными. Поэтому для уточнения диагноза следует назначать сравнительные рентгенограммы одноименного здорового пальца на другой руке.
Лечение панариция
Лечением панарициев занимаются хирурги. При поверхностных формах пациент может находиться на амбулаторном режиме, при глубоких - необходима госпитализация.
На ранних стадиях пациентам с поверхностным панарицием может быть назначена консервативная терапия: дарсонваль, УВЧ, тепловые процедуры.
На поздних стадиях поверхностного панариция, а также на всех стадиях костной и сухожильной формы заболевания показана операция. Вскрытие панариция дополняют дренированием так, чтобы обеспечить максимально эффективный отток из разделенной на ячейки клетчатки.
Хирургическая тактика при костном или суставном панариции определяется степенью сохранности пораженных тканей. При частичном разрушении выполняют резекцию поврежденных участков. При тотальной деструкции (возможна при костном и костно-суставном панариции) показана ампутация. Параллельно проводится лекарственная терапия, направленная на борьбу с воспалением (антибиотики), уменьшение болей и устранение явлений общей интоксикации.
Панариций представляет собой воспалительный процесс гнойного типа острой формы, который локализуется в тканях на пальцах рук или ног, а также на ладонной части поверхности ладоней.
Панариций на пальце проявляется отеком и покраснением, болью и повышенной температурой тела, а также прочими симптомами общей интоксикации.
Диагностика панариция осуществляется с учетом жалоб пациента и осмотра специалиста. В случаях подозрений на глубокие формы (костная/суставная) патологии назначается рентген. Начальную стадию заболевания можно лечить консервативными методами, на более поздних стадиях формируется гнойник, который требует дренирования и вскрытия, а в запущенном виде проводится ампутация.
Панариций в основном бывает на руках, крайне редко встречается панариций на ногах. Относится к категории патологий гнойной хирургии. Развитие патологии происходит при участии гноеродных микроорганизмов, которые проникают в ткани через малейшие дефекты и трещины на коже. Самым частым микроорганизмом является стафилококк.
Легкая стадия панариция на руке или другой части тела отличается отеком, болями и покраснением. Тяжелая стадия сопровождается ознобом и высокой температурой. Болевые ощущения характеризуются резкостью и пульсацией, зачастую приводят к бессоннице.
Симптоматика
Форма заболевания напрямую влияет на симптоматику панариция, при этом имеется ряд схожих признаков. Начальная стадия – слабый отек и легкие болезненные ощущения.
Все последующие стадии – усиление и увеличение болевого синдрома, отечности, покраснений, жжения. При этом болевые ощущения характеризуются как распирающие и дергающие, сильные по интенсивности.
Отличительным признаком любой формы патологии является наличие гнойного очага, в процессе формирования которого пациент ощущает симптомы интоксикации – слабость, повышенную утомляемость, высокую температуру, головные боли. При этом глубокие формы болезни имеют более ярко выраженные признаки интоксикации.
Характерные особенности различных видов панариция:

- кожный или панариций ногтя и области ногтевой фаланги – покраснение, отслоение кожи в месте покраснения, образование пузыря с мутной жидкостью, нерезкие усиливающиеся боли, пульсация, стволовой лимфангит или наличие красной полосы от кисти до предплечья в местах расположения лимфаузлов;
- околоногтевой или паронихия появляется как панариций на пальце после неудачного маникюра и обработки ногтя, а также при тяжелом физическом труде – небольшой отек, покраснение, быстрое заполнение всего ногтя и образование гнойника, боли на месте очага;
- подногтевой панариций или осложнение околоногтевого, самостоятельно появляется панариций на большом пальце в результате колотых ран или заноз – сильные боли, быстрое формирование гнойника, сильный отек, общее недомогание и высокая температура;
- подкожный панариций при заражении глубоких колотых ран – покраснение и местная боль через несколько часов становится интенсивной, отек – большим, нагноение сопровождается ознобом и высокой температурой;
- костный панариций при заражении открытого перелома костей или при распространении инфекции от подкожного вида панариция – разрушение кости при сильных болях, колбообразный вид пораженной конечности, гладкая и блестящая кожа, озноб и лихорадка;
- суставной развивается при заражении через открытые переломы или является осложнением от сухожильного, подкожного и костного вида – боль при движении сустава и легкий отек переходят в невозможность движения сустава за счет болей и отечности, в итоге образуется свищ;
- сухожильный панариций на пальце ноги или гнойный тендовагинит – равномерный отек, внешне согнутый палец, интенсивное нарастание боли при движениях, отсутствие аппетита, слабость, высокая температура, бред и спутанное сознание. Наиболее опасный вид патологии за счет скорости распространения гноя в соседние ткани.
Причины возникновения и развития
Лечение панариция зависит от причины, породившей заболевание. Самой распространенной причиной патологии является стафилококк, попавший под кожу через порезы, ранки, заносы или заусенцы и т.д.
Возбудителями также могут выступать – стрептококк, кишечная палочка, грамотрицательная или грамположительная палочка, протей, прочие возбудители гнилостной инфекции.
Пути заражения и факторы риска
В группу риска развития заболевания входят:
- дети;
- возрастная категория от 20 до 50 лет – работающие на производстве.
Наиболее распространенным местом появления патологии являются 1, 2 и 3 пальцы правой руки.
Внешние факторы развития патологии:
- увлажнение,
- вибрация,
- мацерация,
- систематические охлаждения,
- действие раздражающих веществ,
- загрязнения.
Внутренние факторы развития болезни:
- эндокринные болезни и сбои;
- ослабление иммунитета;
- недостаток витаминов;
- нарушенный обмен веществ.
Классификация
Классификация панариция проводится по месту размещения и характеру поражения тканей:
- кожный – легкая форма, гнойник в толще эпидермиса;
- околоногтевой – гнойник около ногтевого валика;
- подногтевой – гнойник под пластиной ногтя;
- подкожный – на поверхности ладони;
- костный – сопровождается гниением кости;
- суставной – межфаланговые суставы и пястно-фаланговые;
- костно-суставной – прогрессирующая форма суставного, поражает сустав и кости фаланг;
- сухожильный – самый опасный, поражает сухожилия.
Осложнения
При отсутствии своевременного лечения процесс распространения гнойной инфекции затрагивает жизненно важные функции:
- несвоевременное лечение панариция на пальце руки приводит к пандактилиту, что может повлечь ампутацию пальца;
- поражение сухожилий и суставов влечет потерю активности движения;
- поражение сухожильного влагалища приводит к флегмоне кисти;
- поражение костей опасно развитием остеомиелита.
Когда следует обратиться к врачу
Лечением панариция занимается врач хирург, травматолог, остеопат. При наличии подозрений на гнойное воспаление необходимо обращаться к хирургу. Он установит точный диагноз и подскажет, как лечить панариций.
Диагностика
Только после точного определения вида и формы врач решает, как вылечить панариций. Поэтому важно оперативно пройти обследование. Диагностика начинается со сбора жалоб и симптоматики патологии. Форма заболевания определяется путем пальпации пуговчатым зондом места расположения гнойника.
Рентгенография проводится с целью установления поражений костей и суставов. При этом для суставной формы болезни рентген проводится на одноименных пальцах обеих рук (как здоровой, так и пораженной).
Лечение

Лечение заболевания поверхностной формы проводится в амбулаторном режиме, а при глубоких формах – в стационаре гнойной хирургии.
Ранние стадии заболевания предполагают консервативное лечение – дарсонваль, тепловые процедуры и УВЧ, проведение ванночек, наложение компрессов и лечебных мазей, антибактериальные и противогрибковые препараты. В том случае, если за неделю не наступает положительной динамики, то назначается хирургическая операция.
Запущенные стадии поверхностных форм и все глубокие формы патологии требуют оперативного вмешательства. Операция на панариции предполагает вскрытие и дренирование для полноценного оттока гнойного содержимого.
Тактика хирургического вмешательства при костной и суставной формах ориентируется на степень сохранения пораженных тканей. Частичное разрушение предполагает удаление панариция и поврежденных участков ткани, а тотальное распространение предполагает ампутацию. При этом проводится антибактериальная, обезболивающая и противотоксичная терапии.
Общие принципы лечения заболевания:
- полное обезболивание;
- полноценное обескровливание на период операции;
- полное удаление гноя и пораженных тканей;
- адекватное ведение послеоперационного периода;
- вариант оперативного вмешательства, совмещающий функциональные и косметические принципы.
Домашние средства лечения
В домашних условиях можно в процессе лечения делать компрессы и ванночки, но только после консультации специалиста. Эффективным действием обладают ежедневные ванночки распаривающего характера с марганцовкой. При приготовлении ванночек важно соблюдать температурный режим воды – не горячая и не холодная, а цвет от добавления марганцовки – светло-розовым. Пораженные конечности должны быть помещены в приготовленный раствор на время не более 5-7 минут. Далее необходимо промокнуть конечность чистой салфеткой или стерильным бинтом. После ванночки необходимо наложить повязку с выписанной доктором лечебной мазью высасывающего действия. Повязку и конечность необходимо туго зафиксировать.
На сервисе СпросиВрача доступна консультация ревматолога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте! Сложно только по фото поставить точный диагноз. Это может быть артроз как следствие травмы, а так и системное заболевание , либо подагра. Необходимое обследование : общий анализ крови, биохимия крови ( ревмопробы, с-реактивный белок, мочевая кислота, сиаловые кислоты ) , рентгенография пальца в двух проекциях. Для облегчения симптомов местно нестероидные противовоспалительные мази ( найз гель, кетарол, диклофенак).Всего Вам доброго и будьте здоровы!

Очевидно , что есть припухлость, отек, легкая гиперемия (покраснение). Есть признаки воспаления сустава. Сами можете прочувствовать изменение температуры именно в области сустава? она прежняя или несколько повышена? Необходимо выполнить исследование крови, анализ на ревмапробы, показывающий степень и распространенность аутоимунной реакции, воспалительного процесса, который может поражать суставы. Ревмапроба включает в себя следующие показатели : содержание белка и его фракций, С- реактивный белок, антистрептолизин. Кроме того выполнить рентгенологическое исследования данного сустава.




Лариса, палец заболел за один день, никогда не беспокоит. дала подзатыльник , и у вечеру заметила припухлость и не сильную боль

Здравствуйте. Похоже на артрит. Можно использовать мазь найз например натирать. И сходите к терапевту и сдайте анализы на срб, мочевину креатинин хс сах об белок. Оак и оам. По результатам анализов вам дополнительно назначат лечение и физиолечение тоже

Здравствуйте. Вероятнее всего артрит. Для облегчения симптомов наружно мази (диклофенак, найз гель), внутрь мелоксикам 7.5 мг. Настоятельно рекомендую обратиться к хирургу, сделать снимок фаланги и сдать анализы. Удачи Вам и здоровья.

Добрый день! Больше данных за артрит. Накануне не напрягали руку? Особенно ручная стрика или/и холодная вода этому способствует. Местно можно мазь с НПВС. А чтобы выяснить природу (подагра, перелом в прошлом) нужно обследоваться.


Виктория, колоть в левую будут, палец болит на правой (кольцо обручальное еле сняла) но невролог сказал что и правая рука тоже слабовата. Спасибо большое вам за ответы.

Пожалуйста. Если рука слабовата, то нужно еще шейный остеохондроз искать. Или проблемы с лучевым/локтевым нервом.
Виктория, есть остеохондроз шейный.толтко толком не говорят как его лечить. мелоксикам ,витамины группы В и зарядка

Выделяют 2 основных направления в лечении позвоночника. Первое- медикаментозно, второе нет. По поводу второго- массажа, физиопроцедур- они возможны только после снятия обострения, когда ушел отек нервов, иначе может быть ухудшение состояния. Сейчас у Вас мышечный зажим, спазм, разминания приведут к микроразрывам и синякам, не более. Лечение позвоночника- задача на всю жизнь. Это и образ жизни (исключение нахождения в сидячем положении более 2-х часов в день), и разминки-зарядки, пилатес, и питание (больше кисло-молочных продуктов, холодца, желе, уменьшение употребления соли). Хорошо помогает аквааэробика, плавание. Но все это после снятия обострения! Оно снимается совместным приемом (лучше в/м) препаратов- витамины группы "В" (например, Мильгамма, Комбилипен) 10 дней, анальгетиков (Мелоксикам и его аналоги сейчас золотой стандарт), 5 дней, миорелаксантов (например, Сирдалуд, Мидокалм, но только если не за рулем) тоже 10 дней. Все после еды. Далее курсом на 3 месяца хондропротекторы (например, Дона, Терафлекс, Артра и т.д.). Потом перерыв 3 месяца и повтор курса еще на 3 месяца. Во время приема хондропротекторов уже возможны массаж, физкультура и другие умеренные нагрузки.

Читайте также:
 webdonsk.ru
webdonsk.ru