Как сделать мужчину бесплодным
Добавил пользователь Владимир З. Обновлено: 31.08.2024
Бесплодие - тяжёлый диагноз для большинства мужчин. Особенно он бьёт по тем, кто уже состоит в семье, и они с женой желают завести детей. Но даже мужчины, которые детей пока иметь не планируют, часто желают знать больше об этом недуге. Что это, откуда берётся бесплодие и существуют ли сегодня эффективные методы его лечения?
Что ж, сразу оговоримся, что мужское бесплодие болезнью не является, это скорее состояние организма. Определить бесплодие может только квалифицированный профессионал. Поэтому пары, которые на протяжении многих месяцев безуспешно пытаются завести ребёнка, рано или поздно обращаются за помощью к врачу, чтобы проконсультироваться и узнать, в чём конкретно проблема, и какие есть методы её решения.
Ранее считалось (а некоторые до сих пор пребывают в уверенности, что это так), будто бесплодие - это чисто женская проблема. Но современные исследования показали, что на долю именно мужского бесплодия приходится от 30% до 55% всех неудачных попыток завести детей.
Причин мужского бесплодия существует множество. Сыграть роль могут и генетические нарушения, и врождённые дефекты, нарушения гормонального баланса в организме, и возможные травмы мошонки, травмы тазовых органов, некоторые перенесённые операции (например, при оперативном лечении паховой грыжи) могут сделать мужчину бесплодным, непроходимость семявыводящих протоков, и вплоть до сахарного диабета и артериальной гипертонии. Ещё существуют всякие вирусы, поражающие железы организма. Например, вирус вызывающий свинку, обычно поражает только слюнные железы, но в редких случаях у мальчиков оказываются поражены также и яички.

Не стоит забывать, конечно, и об алкоголизме - настоящем биче нашего современного общества. То, что считается у нас нормой потребления алкоголя: пара-тройка баночек вечером, после работы, на выходных пьянка, а на праздники настоящий запой, приводит к тому, что бесплодными из-за злоупотреблений алкоголем становится всё больше мужчин с каждым годом.
Конечно, употребление более тяжёлых наркотиков, также приводит к последствиям, в виде бесплодия, да и беспорядочная половая жизнь, а с ней и такие её спутники, как заболевания, передающиеся половым путём. Часто случается, что молодой и здоровый парень полностью уничтожает свою способность к репродукции уже к двадцати годам просто своим образом жизни - такова суровая реальность нашего времени.
Перечисление здесь всех этих неприятных вещей необходимо для формирования представления, чёткого понимания того факта, что на репродуктивную систему мужчины может повлиять очень большое количество факторов, и к этой системе молодой человек должен относиться как к очень хрупкой, требующей особой опеки. Это включает в себя определённую профилактику и устранение основных рисков, связанных с поражением половой системы.
К устранению рисков относится, в первую очередь, регулярное посещение врача для осмотров. Только регулярные медицинские осмотры могут защитить вас от запущенных болезней. Своевременно поставленный диагноз часто означает разницу между серьёзной болезнью, и легко излечимой. Особенно это важно для мальчиков детского возраста - их нужно обязательно показать хирургу, чтобы он проверил, не случилось ли факта неопущения яичка (крипторхизм).

Конечно, необходимо также своевременно обращаться к врачу в случаях, если вы заподозрили у себя венерическое заболевание. Помните, что в этом случае вопрос стоит не только о самом заболевании, но и о том, успеет ли оно навредить вашей репродуктивной системе, до того, как будет локализовано и вылечено. Ну, а о необходимости заниматься спортом, меньше пить и курить, пожалуй, напоминать излишне - это и так ясно. Нужно вести как можно более здоровый образ жизни, если планируете обзавестись в будущем детьми.
Что же касается лечения, то в этом плане, к сожалению, медицина пока не может похвастаться особыми успехами. По статистике, из тех пар, что обращались за помощью, но отказывались от лечения, 35% всё равно впоследствии достигали своей цели, и им удавалось зачать ребёнка. А из тех, кто соглашался на медицинскую помощь, этот процент составляет 41%. Разница, конечно, есть, но она не слишком-то существенна. Но это не значит, что медицине нечего предложить.
Существует, например, искусственная инсеминация, когда семенную жидкость мужчины вводят женщине во влагалище искусственным путём. Делается это так, чтобы сперма попадала в область зёва шейки матки в полном, так сказать, составе, а не лишь незначительная её часть, как это случается при обычном половом акте.
Но, гораздо большей популярностью пользуется экстракорпоральное оплодотворение (ЭКО). В своё время этот метод произвёл настоящий фурор, а заключается он вот в чём. У партнёрши берут яйцеклетку, а у партнёра - сперматозоиды. После чего оплодотворение происходит не в организме женщины, а в чашке Петри в лаборатории у врачей. После оплодотворения, зигота вводится в матку женщины. Всё, что нужно врачу - это хотя бы один живой сперматозоид и стабильно работающие яичники у женщины.
ЭКО действительно порой дарит надежду даже тем, кто совсем её утратил. Очень много детей родилось благодаря этому способу, изобретённому более пятидесяти лет назад, но до сих пор очень популярному и часто используемому. Если вы действительно хотите детей, но сомневаетесь, поможет ли вам ЭКО или другие методы лечения, просто обратитесь к специалисту. Он назначит и проведёт все возможные и необходимые анализы, установит причину и даст свои рекомендации. Это гораздо лучше, чем терять драгоценное время, которое вы, быть может, могли бы потратить на воспитание ваших детей.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
В настоящее существует несколько способов мужской контрацепции:
1. Прерванный половой акт
Этот способ является самым старым и простым , однако при этом крайне ненадежным . На первом году его применения беременность возникает у 18 из 100 семей .
3. Презервативы
Презервативы – старейшие барьерные средства . В 1200 году до нашей эры при Минойском дворе на Крите для предохранения от венерических инфекций использовались воздушные пузыри рыб. В 1564 году итальянский анатом Фаллопий рекомендовал применять льняные мешочки пропитанные лекарством для предохранения от венерических заболеваний . В XVII веке английский врач Кондом , практиковавший при дворе Карла II с 1660 по 1685 годы, предложил в качестве контрацептивного приспособления кишку ягненка . Латексный презерватив придумал американец Чарлз Гудийр (1800–1860) разработавший процесс вулканизации резины . Первым крупным производителем латексных презервативов был Юлиус Фромм , который в 1920 году выпускал 150 тысяч кондомов в день .
Главная проблема этого вида контрацепции в том, что презервативы рвутся. Несмотря на строгий контроль качества, принятый странах ЕЭС, 7–13% кондомов рвутся при половом акте.
Надежность презервативов в плане предотвращения беременности такова, что на первом году использования у 12 из 100 семей наступает зачатие. Это значительно хуже женских пероральных контрацептивов, при использовании которых беременность в течение первого года наступает у 3% женщин.
4. Мужская стерилизация
Сейчас такой метод мужской контрацепции , как вазэктомия, становится все более и более популярен . Причина его популярности в том, что он имеет много преимуществ перед другими методами контрацепции :
• Эффективность метода более 99%
• Не осложняет занятия любовью, не снижает сексуальных ощущений
• Операция проводится один раз в жизни
• Операция не влияет на либидо, эрекцию и оргазм
• Операция не влияет на гормонпродуцирующую функцию яичек
• Не уменьшается объем спермы, так как сперматозоиды занимают всего около 1% от ее объема
Операция простая, доступная, массовая. В США мужской стерилизации подвергается ежегодно полмиллиона мужчин.
Процедура вазэктомии проводится под общим или местным обезболиванием с пребыванием в стационаре в течение суток. Семявыносящие протоки в мошонке перевязываются через маленькие разрезы таким образом, чтобы не допустить появление сперматозоидов в семенной жидкости. Продолжительность процедуры около 25 минут.
Пациентам необходимо помнить следующее:
- После вазэктомии мужчина должен дополнительно предохраняться от нежелательной беременности еще в течение 1 месяца, т. к. сперматозоиды депонируются в семенных пузырьках. Возможно сокращение сроков дополнительной контрацепции, но в этом случае необходимо провести анализ семенной жидкости в клинике.
- Метод позволяет восстановить плодовитость мужчины в первые 5 лет после операции в большинстве случаев. Позднее развивается антиспермальный иммунитет, что приводит к аутоиммунному бесплодию даже при восстановлении проходимости семявыносящих путей. Поэтому к мужской стерилизации лучше прибегать тогда, когда дети уже есть, либо желательно их не иметь по каким-то серьезным медицинским показаниям.
Новые способы мужской стерилизации
В настоящее время применяются новые способы мужской стерилизации, которые позволят преодолеть ряд серьезных недостатков классической вазэктомии:
- Вазэктомия на основе специального интравазального устройства (IVD)
- Метод бесскальпельной вазэктомии (NSV)

Интравазальное устройство IVD
Впервые силиконовое устройство для мужской контрацепции, которое блокирует выделение сперматозоидов, начали разрабатывать в США и Канаде в 80-х годах. С тех пор были проведены исследования, подтверждающие эффективность и безопасность данного метода. В 2006 году авторы получили одобрение Управления по контролю за продуктами и лекарствами на проведение клинических исследований.
Интравазальное устройство IVD представляет собой 2 гибких силиконовых обтуратора длиной около 1 дюйма (2,54 см) и шириной от 1,2 мм до 1,6 мм.
Устройство имплантируется в семявыносящий проток через 2 небольших отверстия. Для облегчения установки IVD-обтураторов используется специальное патентованное приспособление, которое сжимает обтуратор и делает его диаметр меньше диаметра vas deferens. После удаления устройства обтураторы расширяются и заполняют просвет протока. Если сперма проходит через первый обтуратор, то ее продвижение блокируется вторым обтуратором. Для избежания миграции IVD-обтураторов производится их фиксация к стенке vas deferens. IVD-стерилизация выполняется под местной анестезией, ее длительность составляет около 20 минут. У пациента IVD-обтураторы не вызывают никаких ощущений инородного тела. Время, необходимое для наступления азооспермии или выраженной олигоспермии, составляет 2–3 месяца.
Смысл IVD-стерилизации подобен вазэктомии, но при этом не происходит повреждения vas deferens. IVD-стерилизация может использоваться несколько раз у одного и того же пациента.
Из осложнений процедуры встречаются: местное воспаление (1%), которое разрешается приемом антибиотиков; увеличение и повышенная чувствительность придатка яичка (3–5%), которое проходит самостоятельно в течение нескольких дней; образование сперматоцеле (0,02%).
IVD-обтураторы могут быть удалены для восстановления фертильности. Эта процедура может быть выполнена амбулаторно, и ее стоимость будет гораздо менее стоимости вазовазостомии.
Бесскальпельная вазэктомия (No-Scalpel Vasectomy (NSV)).

Бесскальпельная вазэктомия (No-Scalpel Vasectomy (NSV)) – оригинальная разработка доктора Ли Шункианга (Dr. Li Shunqiang) из Китая, который начал впервые ее использовать для стерилизации мужчин в 1970 году. На сегодняшний день более 15 миллионов мужчин подверглись NSV.
Для проведения процедуры используется специальные инструменты – хирургические щипцы и зажим. Процедура занимает около 15 минут, при этом на кожу мошонки швы не накладываются.
Кроме того, выполнение стерилизации у мужчин регламентировано законодательством.
Законодательно ее применение было разрешено только с 1990 года у женщин с их согласия и по медицинским показаниям, а с 1993 года – как у мужчин, так и у женщин.
В соответствии со статьей 20 Закона Республики Казахстан от 16 июня 2004 года
№ 565-II О репродуктивных правах граждан и гарантиях их осуществления
« 1. Хирургическая стерилизация как метод предупреждения нежелательной беременности может быть проведена в отношении граждан не моложе тридцати пяти лет или имеющих не менее двух детей, а при наличии медицинских показаний и согласия гражданина — независимо от возраста и наличия детей.

Диагноз вторичное бесплодие ставится в том случае, если у мужчины уже есть дети или у его партнёрши уже была от него хотя бы одна беременность с любым исходом (роды, выкидыш, замершая беременность).
Встречается довольно часто, примерно в трети случаях.
Вторичное бесплодие у мужчин возникает после перенесения какого-либо заболевания или травмы, а также ряда других факторов.

Причины вторичного бесплодия у мужчин:
- хронические воспалительные заболевания репродуктивной системы (простатит, орхит, эпидидимит и др.);
- половые инфекции в анамнезе (гонорея, сифилис и др.);
- инфекционные заболевания в анамнезе (грипп, паротит, туберкулёз и др.);
- варикоцеле;
- травмы половых органов;
- хирургические операции на половых органах;
- эндокринные нарушения/заболевания;
- химиотерапия;
- приём гормональных препаратов;
- хроническая алкогольная интоксикация;
- приём наркотиков;
- курение;
- приём анаболиков (при наращивании мышечной массы);
- вредные условия труда (помещения с высокой температурой, интоксикации, радиация);
- частые посещения бани и/или сауны;
- нарушения питания (жёсткие диеты или переедание);
- сексуальные нарушения (снижение либидо, эрректильная дисфункция и др.);
- хронические стрессы.
Диагностика вторичного мужского бесплодия
-
;
- анализ крови на гормоны (тестостерон, ЛГ, ФСГ, пролактин);
- анализ крови на инфекции;
- анализ мазка из уретры на инфекции;
- ТРУЗИ (трансректальная ультразвуковая диагностика предстательной железы и семенных пузырьков);
- допплерометрия органов мошонки.
Лечение вторичного бесплодия у мужчин
Лечение зависит от этиологии (причины). Чаще всего вторичное бесплодие преодолимо. При грамотном лечение проблема решаема.
При выявлении хронических воспалительных процессов или наличия половых инфекций назначается курс противовоспалительной терапии, антибиотикотерапии, витамины, общеукрепляющие средства и др.
При секреторном бесплодии , т.е. когда имеются проблемы с образованием спермы, мы успешно применяем индивидуальные программы стимуляции сперматогенеза, которые значительно улучшают процесс образования спермы, её качество и количество.
При обтурационном бесплодии (нарушение выведения спермы, сужения семявыносящих протоков) применяются методы биопсий яичка для извлечения сперматозоидов непосредственно из ткани яичка. Такие сперматозоиды впоследствии используются в программах ЭКО . Раньше при такой патологии мужчинам рекомендовали оперативный путь восстановления проходимости (удаление спаек, сужений), но как показала практика этот метод не всегда бывает удачен, проблема может снова вернуться. Поэтому быстрее и эффективней в этом случае будет ЭКО.
В случае гормональных нарушений или эндокринных заболеваний назначается гормональная терапия. При нормальном соотношении гормонов сперматогенез восстанавливается.
Если мужчина подвергается химиотерапии, то зачатие ребёнка придётся отложить до окончания курса лечения. Мы рекомендуем криоконсервировать сперму до начала лечения, т.к. после химиотерапии качество сперматозоидов снижается.
Если бесплодие связано с хроническими интоксикациями организма алкоголем, наркотиками, частым курением, то отказавшись от этих негативных воздействий, через некоторое время нормальный сперматогенез может возобновиться.
При тяжёлой степени варикоцеле (расширение вен семенного канатика) может помочь только хирургическое лечение.
Современные репродуктивные технологии
- Искусственная инсеминация;
- ЭКО с ИКСИ.
Искусственная инсеминация
ЭКО с ИКСИ
В случае сильных нарушений функции репродуктивной системы у мужчины применяют метод ЭКО с введением наиболее перспективного сперматозоида непосредственно в яйцеклетку (ИКСИ).
Применение ИКСИ при мужском бесплодии очень эффективно.
Под электронным микроскопом с высочайшей степенью увеличения эмбриолог выбирает наиболее подвижный и морфологически правильный сперматозоид, отсекает специальным инструментом хвостик и водит с помощью тончайшей стеклянной микротрубочки его в яйцеклетку. При этом сперматозоиду не приходится преодолевать оболочку яйцеклетки самостоятельно, как при обычном ЭКО.
В нашей клинике результативность ИКСИ достигает 90%.
Барьерные контрацептивы механически предотвращают встречу яйцеклетки и сперматозоида и блокируют проникновение спермы в шеечную слизь.

Презерватив
Презерватив — изделие, сделанное либо из латекса, либо из полиизопрена, либо из силикона, либо из полиуретана, иногда, даже из кожи ягненка. Выглядит как эластичный чехол, один конец которого закрыт. Презерватив защищает от передачи ВИЧ-инфекции, герпеса, гонореи, сифилиса и многих других заболеваний, передающихся половым путем.
Стоит учесть, что презервативы теряют прочность и могут порваться при контакте с лубрикантами на масляной основе, в таком случае, лучше использовать водные или силиконовые средства.
Индекс Перля: 5 — 10

Фемидом
Фемидом — это женский презерватив, защищающий от заболеваний, передающихся половым путем, и беременности. Вводится внутрь влагалища. Выглядит как цилиндр, сделанный из синтетического материала (эластичной пленки), с одним закрытым концом и двумя плотными эластичными кольцами. Благодаря такой форме, он надежно фиксируется внутри. Фемидом могут использовать женщины, у которых есть аллергия на латекс, так как он изготовлен из полиуретана.
Побочные эффекты: могут возникать дискомфортные ощущения, возможны зуд, раздражения, иногда, даже боли.
Индекс Перля (показывающий эффективность метода контрацепции: чем ниже показатель, тем надежней метод контрацепции) составляет: 5 — 25
Лилия Фаррахова (врач гинеколог-эндокринолог клиники профессора Юцковской, кандидат медицинских наук): “Фемидом позволяет женщине полностью контролировать процесс предохранения от нежелательной беременности и заболеваний, передающихся половым путем. К сожалению, в России купить фемидомы в аптеке почти невозможно”.

Диафрагма
по теме

Профилактика
Гид по безопасному сексу
Диафрагма выглядит как упругий купол, который помещается во влагалище, закрывая шейку матки и препятствуя проникновению спермы в канал шейки матки. Диафрагма бывает разных размеров, именно из-за этого до покупки нужно проконсультироваться со специалистом. Установить диафрагму можно заранее, не обязательно непосредственно перед половым контактом. После контакта она должна оставаться внутри минимум 6 часов, потом ее нужно вытащить и промыть. К плюсам можно отнести то, что диафрагма не ощущается обоими партнерами.
Этот метод контрацепции не могут использовать женщины, у которых наблюдаются аномалии в строении половых органов, так как это затрудняет процесс установки. Женщины с аллергией на латекс тоже вынуждены отказаться от использования диафрагмы.
Побочные эффекты: при несоблюдении правил гигиены, могут быть учащены случаи вагинитов — группа заболеваний, сопровождающихся воспалительными процессами в слизистой оболочке влагалища. Латекс и спермициды могут вызвать побочные эффекты или нарушение микрофлоры влагалища.
Индекс Перля: 6 — 20
Дарья Рахманинова (руководитель проекта по половому просвещению «Неудобный разговор, научный сотрудник ИБХ РАН): "Плюсы диафрагмы, в первую очередь в том, что это подходит всем: кормящим, подросткам, рожавшим и нет. Плюс одну диафрагму можно использовать достаточно долго. Ни один, ни второй партнер не чувствует ее наличия. К сожалению, у нее невысокая эффективность, вероятность наступления беременности около 12%. Минус в том, что приобрести ее можно не в каждой аптеке".

Маточный колпачок
Противозачаточный колпачок надевается на шейку матки для предотвращения попадания сперматозоидов в маточные трубы. Колпачок — это многоразовое изделие из латекса, сделанное в форме шапочки. Такая форма позволяет плотно прикрепиться к шейке. Изделие вводится внутрь за шесть часов до полового акта, после контакта колпачок должен оставаться внутри также на протяжении еще шести часов. Он никак не влияет на организм женщины и не изменяет ощущения во время секса.
по теме

Профилактика
Рак шейки матки: Что нужно знать?
Перед тем, как начать использовать данный метод контрацепции, нужно обратиться к врачу за консультацией. Придется сходить к специалисту дважды: первый раз, чтобы выбрать колпачок, второй раз, чтобы правильно его расположить.
Побочные эффекты: аллергические реакции на латекс, бактерии, неприятных запах из-за скопления слизи.
Индекс Перля: 9 — 20
Юлия Оводова (Врач-гинеколог Московского областного центра по профилактике и борьбе со СПИДом и инфекционными заболеваниями): "При использовании маточного колпачка, как и влагалищной диафрагмы — контрацептивный эффект достигает 80-85%. Главным минусом обоих способов является то, что они не защищают от инфекций, передающихся половым путем, также они не подходят для применения ВИЧ-положительным женщинам".
Гормональная контрацепция
Принцип действия гормональной контрацепции заключается в том, что гормоны изменяют качество слизи, которая покрывает шейку матки.
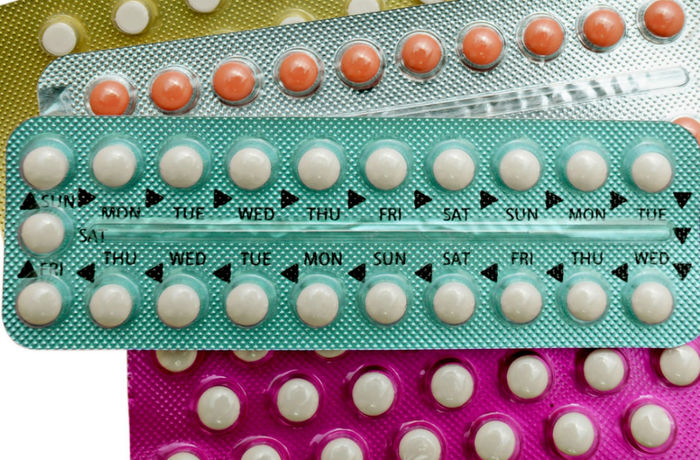
Некомбинированные таблетки или мини-пили
Мини-пили — это препараты, содержащие в себе минимальную дозу гормона прогестина (женские половые гормоны, которые вырабатываются в матке, обеспечивая возможность наступления беременности).
по теме
Профилактика
Странная правда о таблетках
Их принимают в одно и тоже время каждый день. Нужно учитывать, что если опоздать с приемом, то эффективность препарата снизится. Необходимо тщательно следовать инструкции, вложенной в упаковку таблеток. Важно помнить, что когда переходите с одной пачки таблеток на другую — не нужно делать перерывов.
Мини-пили не подходят женщинам, страдающим болезнями сердца или печени.
Побочные эффекты: могут возникнуть проблемы с кожей, увеличиться чувствительность молочных желез, также может прекратиться менструация или снизиться ее регулярность.
Индекс Перля: 0,5 — 3
Лилия Фаррахова: "Мини-пили могут рекомендоваться во время лактации, а также курящим женщинам старшего возраста. Эффективность данных средств — 95%. Таблетки не защищают от заболеваний, передающихся половым путем".
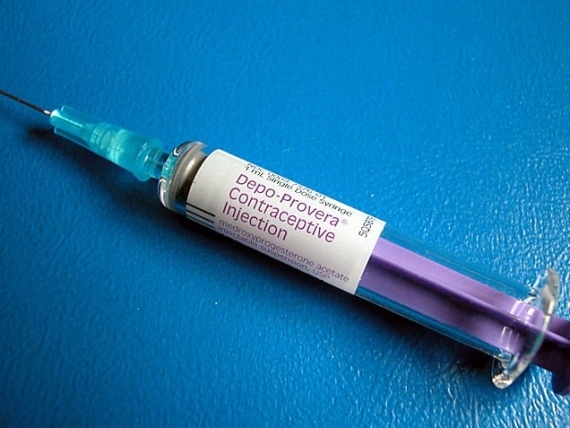
Гормональные инъекции
Гормональные инъекции содержат в себе гормон прогестаген. Именно этот гормон, за счет постоянного проникновения в кровь, останавливает производство яйцеклеток. Помимо этого, прогестаген повышает вязкость слизи, которую вырабатывает шейка матки, и сперматозоиды не могут проникнуть внутрь.
Препарат вводят внутримышечно: в ягодицу или в предплечье. Действует он от 8 до 13 недель, в зависимости от типа инъекции. Этот метод подходит кормящим женщинам, а также тем, кто не может использовать средства, содержащие эстрогены.
Побочные эффекты: увеличение веса, головные боли, перепады настроения, болезненные ощущения в груди, менструация может стать нерегулярной или долгой, или же совсем прекратиться.
Индекс Перля: 0,3 — 1,4
Юлия Оводова: "Гормоносодержащие методы контрацепции, бесспорно, требуют дополнительного использования барьерных методов контрацепции у ВИЧ-положительных людей. Кроме того, требуется коррекция их дозы или дозы препаратов АРВТ, так как они влияют на биодоступность друг друга. Инъекция не защищает от инфекций, передаваемых половым путем".
Лилия Фаррахова: "Контрацептивные инъекции — это метод гормональной контрацепции, который содержит вещество, аналогичное естественному гормону прогестерону, который вырабатывают яичники женщины. Наиболее популярная разновидность противозачаточных инъекций — препарат Депо-Провера, который защищает от нежелательной беременности в течение 12 недель. Другой препарат Нористерат — предотвращает беременность в течение 8 недель. Оба вида противозачаточных инъекций относятся к высокоэффективным обратимым методам контрацепции с продолжительным действием. Эффективность использования противозачаточных инъекций выше 99%".
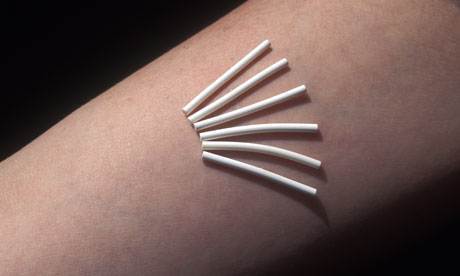
Контрацептивный имплант
Долгосрочный гормональный контрацептив устанавливается на три года. Имплант состоит из вещества — этоногестрела, который попадает в кровоток в течение трех лет.
Контрацептивный имплант могут использовать женщины всех возрастов, как рожавшие, так и нет. Кормящие женщины тоже могут поставить имплант, так как препарат проникает в грудное молоко в низких, безвредных для ребенка дозах.
по теме

Профилактика
Что наука говорит о половом воспитании?
Устанавливается имплант исключительно специалистами: подобием шприца вводится подкожно в область между локтем и подмышкой, с помощью специального аппарата — имплантат устанавливается на место. Постановка проходит под местным обезболиванием. После установки возможно появление синяка.
Побочные эффекты: могут возникнуть мажущие (необильные) кровянистые выделения, у 50% женщин эти выделения уйдут к концу первого года применения.
Препараты, сочетание импланта с которыми нежелательно: противосудорожные препараты (фенитоин, карбамазепин, барбитураты, примидон, топирамат, окскарбазепин), рифампицин, рифабутин (антибиотики; применяются, главным образом, для лечения туберкулеза).
Индекс Перля: 0,5 — 1,5
Лилия Фаррахова: "Норплант — импланты, которые вживляются под кожу и выделяют активное гормональное вещество — гестаген (левоноргестрел). Однократного введения Норпланта достаточно для обеспечения противозачаточного эффекта в течение 3-5 лет. Обладает высокой контрацептивной эффективностью — 99% (близка к эффекту женской стерилизации). Можно применять при грудном вскармливании (не влияет на количество и качество материнского молока. Минусом является нарушение менструального цикла".
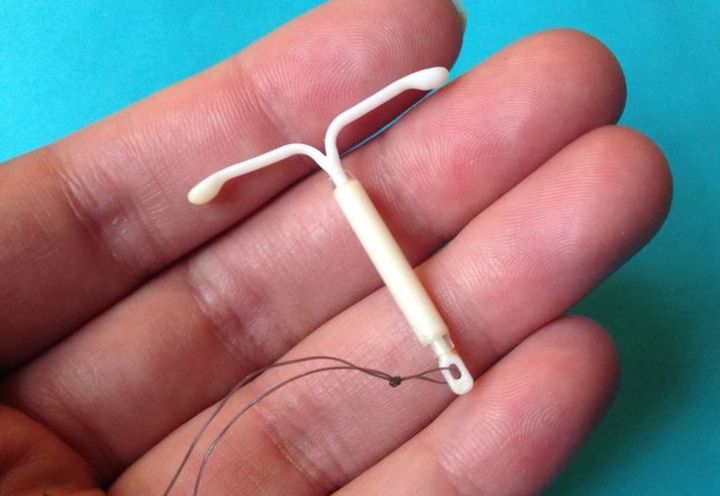
Спираль Мирена
Спиралью Мирена могут пользоваться женщины всех возрастов, ограничений, по каким бы то ни было критериям — нет. Приобрести ее можно в аптеке, только по рецепту.
Спираль имеет Т-образную форму, именно благодаря ей, она надежно фиксируется в матке. На одном из краев спирали установлена нить, которая с легкостью позволяет извлечь ее. В центре спирали заключен гормон-левоноргестрел (гестаген), именно он и обладает защитными свойствами. Левоноргестрел обладает высоким контрацептивным эффектом, оказывает благоприятное влияние на менструальную функцию — менструации становятся скудными, безболезненными, предупреждает развитие гиперплазии эндометрия. Длительность применения — 5 лет.
Установка спирали обязательно должна проводиться квалифицированным специалистом — врачом. До установки спирали нужно пройти обследование: осмотр на кресле, анализ на ИППП, а также пройти ПАП-тест. В следующий раз стоит посетить врача через 9-12 недель после установки, далее можно ходить к врачу раз в год. Врач объяснит, что спираль не защищает от ИППП, а также, во время секса с новым/непостоянным партнером желательно использовать презерватив.
Побочные эффекты: у многих пациенток развивается склонность к метроррагии (кровотечение из женских половых органов), в результате чего им приходится отказываться от этого вида контрацепции. Также возможно увеличение частоты рецидивов бактериального вагиноза и вульвовагинального кандидоза.
Индекс Перля: 0,1 — 0,5
Дарья Рахманинова: "У половины пациенток к концу первого года использования спирали наблюдается аменорея (полное отсутствие менструаций), но это не вредит здоровью. Плюс, достаточно часто отмечаются нерегулярные мажущие кровянистые выделения. Предсказать появление этих выделений или избавиться от них практически невозможно — приходится извлекать спираль".

Читайте также:
 webdonsk.ru
webdonsk.ru